 Noticias de Antropologia y Arqueología
Noticias de Antropologia y Arqueología
UNIVERSIDAD ARCIS VALPARAÍSO CARRERA DE ANTROPOLOGÍA
La construcción cultural de los espacios, momentos y comportamientos de los usuarios de salud mental en la Unidad de Mediana Estadía.
TESIS PARA OPTAR AL TÍTULO DE ANTROPÓLOGO
Profesor Guía: Óscar Aguilera Ruiz
Tesista: RODRIGO ROJAS LEÓN
VALPARAÍSO - CHILE
2008
Dedicado a los usuarios de salud mental.
Un especial agradecimiento a todos quienes hacen posible esta investigación.
Indice
INTRODUCCIÓN.
I. LA UNIDAD DE MEDIANA ESTADÍA, DISPOSITIVO DE LA RED DE SALUD
MENTAL.
1.- LA RED DE SALUD MENTAL EN CHILE.
2.- EL HOSPITAL PSIQUIÁTRICO DEL SALVADOR Y LA U.M.E.
3.- RESEÑA SOBRE LOS PROCESOS DE SALUD-ENFERMEDAD EN LA U.M.E. DEL HOSPITALPSIQUIÁTRICO DEL SALVADOR.
II.- METODOLOGÍA
1.- PRESENTACIÓN DEL PROBLEMA DE INVESTIGACIÓN
2.- OBJETIVOS
3.- DISEÑO METODOLÓGICO
4.- OPINIÓN SOBRE EL TRABAJO DE CAMPO Y MI RELACIÓN CON LOS SUJETOS DE ESTUDIO.
III. ESPACIOS Y MOMENTOS DE VIDA INSTITUCIONAL.
1.- EL USUARIO U.M.E. Y LOS ESPACIOS DEL HOSPITAL PSIQUIÁTRICO DEL SALVADOR.
2.- RUTINA INSTITUCIONAL DE LA U.M.E.
3.- LA CARRERA INSTITUCIONAL DEL USUARIO U.M.E. A TRAVÉS DE LA RED DE SALUD MENTAL.
IV. CONDUCTAS E INTERACCIONES SOCIALES PROBLEMÁTICAS.
1.- COMPORTAMIENTO ERÓTICO-SEXUAL Y USOS DEL CUERPO RELACIONADOS.
2.- AGRESIONES Y AUTO-AGRESIONES
3.- INTERFERENCIA Y RESISTENCIA EN TALLERES.
4.- ESCAPE O FUGA.
5.- CONDUCTAS MANIPULATIVAS.
6.- LA "AUTO-REGULACIÓN" DE LA CONDUCTA.
7.- INTERCAMBIOS ECONÓMICOS.
8.- BROMAS O ACCIONES HUMORÍSTICAS
9.- COMPORTAMIENTOS Y HÁBITOS EN LA ALIMENTACIÓN.
10.- CIGARRILLOS Y TABAQUISMO.
V.- CONCLUSIONES.
VI.- ILUSTRACIONES
BIBLIOGRAFÍA
“ Hablar de aprendizaje en vez de etiología nos permite reconocer que cada una de las diversas formas de comunicación tiene su propia raison d`éter y que, debido a las circunstancias específicas de los comunicantes, cada una es tan válida como las otras.” El mito de la enfermedad mental, Szasz. “ Los hospitales psiquiátricos de nuestra sociedad no se mantienen porque supervisores, médicos y asistentes necesiten ocupaciones: se mantienen porque hay un mercado para ellos. Si hubieran de evacuarse y clausurarse desde hoy todos los de una región dada, mañana los parientes, la policía y los jueces clamarían pidiendo otros; y éstos, que son los verdaderos clientes de los hospitales psiquiátricos, exigirían una institución que satisficiera sus necesidades.” Internados, Goffman.
Introducción.
Este informe de tesis tiene por objetivo presentar una etnografía del Hospital Psiquiátrico del Salvador y la Unidad de Mediana Estadía (U.M.E.) como instituciones sociales constituidas para la prestación de servicios médicos especializados en salud mental. Además intenta caracterizar desde la perspectiva del interaccionismo simbólico las conductas e interacciones sociales más significativas expresadas por los usuarios de la U.M.E., concretamente aquellas que representan problemas para los funcionarios y que ponen en funcionamiento los dispositivos de disciplinamiento y control social de la unidad, lo que no impide que los usuarios desplieguen múltiples prácticas de resistencia y transgresión que obstaculizan el accionar del aparato institucional; la complejidad de este proceso nos revela que los procesos de internación psiquiátrica también se inscriben en el campo político-pedagógico y no exclusivamente en el médico.
El presente texto es un producto intermedio de un proceso de investigación más extenso que se inició formalmente el 15 de enero de 2007, y que consiste en un estudio de la situación sociocultural de los usuarios de salud mental, que ha consistido hasta el momento en cuatro etapas: 1) una revisión de los textos relacionados con los temas tratados, 2) un trabajo de campo de tres meses de duración, donde mediante la estrategia etnográfica realicé observación participante, entrevistas en profundidad y conversaciones en general –tanto individuales como grupales-; 3) un trabajo de codificación y análisis de la información producida, y 4) finalmente la redacción del informe.
El informe está dividido en cuatro capítulos y uno final correspondiente a las conclusiones; el primer capítulo intenta poner de relieve el sistema-red de salud mental chileno, y ubicar al Hospital Psiquiátrico del Salvador en el Servicio de Salud Valparaíso - San Antonio (S.S.V.S.A.) El segundo capítulo describe la metodología empleada en el proceso investigativo y además profundizo en algunos aspectos relacionados con el trabajo de campo. El tercer capítulo es una breve caracterización de los espacios y momentos del Hospital del Salvador y particularmente aquellos que están implicados en la experiencia institucional 1de los usuarios de la U.M.E. El cuarto capítulo es la caracterización de conductas e interacciones sociales que representan algún tipo de problema para los funcionarios del hospital y los dispositivos de control social de la U.M.E. Finalmente, en las conclusiones intentaré vincular los hallazgos obtenidos con teorías y enfoques de la antropología y otras ciencias sociales que contribuyan al esclarecimiento de los procesos y situaciones sociales en el contexto de la U.M.E.
Por cierto, aclarar que se han modificado los nombres de los usuarios de la U.M.E. estudiados por otros ficticios, así como los funcionarios sólo serán nombrados de acuerdo al rol que desempeñan en la unidad.
Antecedentes biográficos y contextuales en la elección del problema deinvestigación
La primera fase del presente proceso de investigación comenzó con un informe que produje para el curso de taller de tesis II (segundo semestre año 2006) donde entrevisté a un usuario externado del hospital e identifiqué elementos que me permitieron una aproximación al universo subjetivo y social de los usuarios de salud mental en la situación de encierro. Después de esto he venido realizando lecturas, trabajo de campo, y análisis que me han permitido tener una aproximación en varios niveles de la realidad sociocultural de la U.M.E.
Sin embargo, antes de producir aquel informe en la universidad hubo una serie de acontecimientos relevantes que determinaron mi acercamiento al tema de los trastornos mentales y los usuarios de salud mental, en este sentido lo primero y más relevante de mencionar sería mi relación personal, simbólica y empírica que he sostenido con estos objetos-sujetos de conocimiento.
Desde pequeño me interesó el tema de las enfermedades mentales, aunque no había ninguna persona dentro de mi círculo de familiares o amigos que fuese diagnosticada como tal, entonces la i m presión que tenía acerca de ello se limitaba a un imaginario nebuloso sobre los hospitales psiquiátricos y de sujetos privados de racionalidad, supongo que una herencia de nuestra cultura que estigmatiza y excluye al “enfermo mental”.
El primer acercamiento a una manera más profunda de representar al loco y al hospital psiquiátrico fue con la revista "Condorito" aún siendo pequeño; lo rescatable de esta publicación es que expresaba en código humorístico una situación poco familiar, el tema de la locura, donde los comportamientos y pensamientos de los internos eran homologados con lo absurdo o lo ilógico. Otro aspecto a destacar es que aún existiendo una diferenciación clara entre los roles de funcionarios e internos, a veces alguno de los primeros deslizaba por medio de una acción que incluso estaba más loco que los propios locos; me inclino a creer que Pepo2 imaginó esta confusión de roles entre el interno y el funcionario como medio para ironizar sobre la situación del paciente y del funcionario en los hospitales psiquiátricos. Por supuesto que la revista Condorito es sólo una publicación humorística, pero qué mejor que considerar el humor de una sociedad para tener una primera aproximación a la estética y los prejuicios que construye una sociedad acerca del enfermo mental.
Al margen de todas las experiencias de convivencia que he tenido con sujetos denominados “locos” desde el comienzo de esta investigación, quisiera señalar una situación que ocurrió antes de que me pusiera a trabajar en esto, y que fue fundamental en la elección del problema de investigación: mientras estaba reunido con unos amigos uno de ellos sufrió un episodio psicótico, que culminó en unas semanas con su internación en un hospital psiquiátrico. Desde que se convirtió en un interno se volvieron más creíbles las sospechas que desde hace algún tiempo expresaban familiares y amigos, de que él “ya no sería el mismo”, entonces paulatinamente se fueron disolviendo las relaciones interpersonales que este amigo tenía, o al menos se congelaron mientras se sometía a los primeros años de tratamiento. Todo este proceso me dejó profundamente afectado, y con un sentimiento de impotencia por no saber de qué manera ayudarlo, además tomando en cuenta que mi amigo siempre ha estado en desacuerdo con la administración de psicofármacos y otros métodos empleados por la biomedicina.
Con el tiempo, mi pregunta por la “enfermedad mental” derivó hacia “los enfermos mentales” p or dos raz o nes específicas, pri m ero, porque plantearse el pri m er concepto nos llevaría a razonar sobre la base de un ocultamiento de los sujetos claves del proceso, los usuarios; y segundo, porque precisamente son ellos (los usuarios o internos) quienes efectúan la transición del mundo exterior al hospital y viceversa, en una condición de exclusión y estigmatización surgida como consecuencia de su diagnóstico (etiquetado) y de la serie de procesos que constituyen su internación, y la futura relación que establece con los sujetos llamados “normales”.
Algunos referentes teórico-conceptuales
La Red de Salud Mental (R.S.M.) es un sistema medico inserto en otro de mayor extensión: la Red General de Salud Pública. Ambos “sistemas” reúnen prácticamente la totalidad de prestaciones públicas de salud en nuestro país, las que adscriben al modelo biomédico: este modelo corresponde al marco epistemológico dominante de los procesos salud-enfermedad, donde la enfermedad es definida como una “[…] entidad patógena, específica y enemiga, penetrada por fractura en el cuerpo del enfermo […]”, la que requiere como respuesta (o tratamiento) “[…] un acto de contraagresión, que administra el antagónico quimioterápico susceptible de anular la causa de manera radical.” (Laplantine, 1999: 188)
No obstante lo anterior, cuando hablamos de trastornos mentales debemos establecer una diferencia entre la psiquiatría y su ámbito de acción, con la medicina científica o biomedicina3, ya que la primera disciplina se ha constituido en un campo autónomo, alejándose parcialmente del calificativo de “ciencia dura”, al incorporar teorías y técnicas de las llamadas “ciencias humanas o blandas”, entre las que se cuenta la psicología y la antropología. Podría hablarse en la actualidad de una psiquiatría que persigue la consolidación de un modelo que amplíe las perspectivas precedentes, sin embargo tal ideal no es posible mientras persista la hegemonía de lo biológico por sobre otros factores en el abordaje de los trastornos mentales, esto a pesar de la reciente adopción de un enfoque de tipo comunitario; la razón de esta imposibilidad es que “[...] la ciencia compleja que supone la definición de la psiquiatría como bio-psico-social, es incapaz de plantearse ni de responder ninguna pregunta. Cuando lo hace es porque desciende a los términos de las ciencias básicas que la constituyen.” (Villarino, 2005: 339)
En cuanto a los referentes teóricos y metodológicos empleados en esta investigación, quiero destacar en primer lugar los trabajos de sociólogos norteamericanos enfocados en el estudio de las dimensiones rituales y simbólicas de la interacción social, como Goffman (1998) y su investigación acerca de las “instituciones sociales totales”. Por su parte, he recurrido a Levinson & Gallagher (1971: 30) quienes definen al hospital psiquiátrico “[…] como una forma de organización social instrumental dirigida hacia un fin (Parsons, 1957)”, fin que reúne cuatro objetivos básicos: 1) protección a la comunidad mediante el encierro de sujetos potencialmente peligrosos (función de reclusión), 2) protección a las personas contra sus propios impulsos autodestructivos (función de mantenimiento de la vida), 3) conservación y cuidado de estas mismas personas durante el período que se les juzga como irresponsables (función de cuidado), y 4) para intervenir la psiquis, el cuerpo o la situación vital del paciente (función terapéutica)
Un segundo antecedente es la corriente teórica denominada “antropología médica crítica”, la cual entiende los procesos de salud-enfermedad mental como inextricablemente ligados a otros procesos sociales y problemas derivados de las inequidades económicas, políticas y culturales, en vez de hablar de problemas “naturales” y “universales” de la especie humana. Esta perspectiva se diferencia sustantivamente de la definición de salud proporcionada por la Organización Mundial de la Salud (sus siglas en inglés: W.H.O.), que pese a haber incorporado la dimensión sociocultural en la caracterización de los procesos salud-enfermedad, aún no lo hace en sus últimas consecuencias; la antropología médica crítica plantea que “un entendimiento critico, por contraste, implica prestar una cuidadosa atención de lo que Mullings (1987) ha llamado los “vínculos verticales” [vertical links] que conectan el grupo social bajo estudio con la sociedad humana más amplia, regional, nacional y global, y con la configuración de relaciones sociales que contribuyen al modelado de la conducta hu m ana, c reencias, actitudes y e m ociones ”4 (Singer, 2004: 24)
El objetivo de considerar los aportes básicos de la Antropología Médica Crítica es instalar la idea que “la enfermedad [disease] no es sólo el resultado directo de un disturbio patógeno o fisiológico. Más bien, una variedad de problemas sociales como la malnutrición, inseguridad económica, riesgos ocupacionales, contaminación industrial, viviendas deficientes e ineficacia política contribuye a la susceptibilidad de enfermar.”5 (Singer, 2004: 26)
Las dos vertientes teóricas enunciadas previamente nos permiten tener un primer acercamiento el hospital psiquiátrico y la U.M.E. como contextos socioculturales y soporte para el desarrollo de procesos de salud-enfermedad. En este sentido es importante destacar por un lado a la llamada antipsiquiatría, básicamente T. Szasz y su crítica del concepto de enfermedad mental, y por otro lado Foucault con su teoría de los biopoderes.
A Szasz se le reconoce su crítica centrada en el develamiento del uso ideológico que la sociedad hace de las “enfermedades mentales”, y en definitiva la patologización de los trastornos6 que no pueden medirse o identificarse mediante técnicas objetivas sino que a partir de criterios diagnósticos y nosológicos aplicados a la observación de formas de comportamiento y pensamiento “anormales”, en vez de funciones biológicas alteradas, concepto tradicional de enfermedad en la biomedicina. Por lo anterior, la psiquiatría -según Szasz- se transforma en cómplice del ocultamiento que se hace de las razones sociales,
políticas y económicas en la determinación de los trastornos mentales, pues esta disciplina integra los criterios analíticos y operativos de la medicina sin tratar necesariamente con “enfermedades reales” sino que en muchos casos tan sólo etiquetas que contribuyen a la estigmatización del “enfermo mental”, su exclusión –material y/o simbólica- de la sociedad, y eventual m ente su internación en instituciones pseudoasilares7.Ángel Martínez, un antropólogo que ha estudiado el fenómeno de la esquizofrenia en España afirma que “incluso los psiquiatras más biologicistas reconocen que de momento la esquizofrenia se diagnostica a partir de sus manifestaciones y expresiones. Esto es, y como ha indicado un autor como Vallejo, las clasificaciones psiquiátricas de hoy en día son clínicas (centradas en los signos y síntomas) y/o patocrónicas (basadas en el curso), pero no etiopatogénicas (causales) o anatomopatológicas (de la localización del trastorno) (Vallejo, 1991:155)” (Martínez, 1998: 17)
Foucault formula de manera similar a Szasz su concepto de enfermedad mental, profundizando en las condiciones económicas, políticas y sociales que hacen posible una historia de los locos o enfermos mentales, desde las sociedades medievales a las contemporáneas, donde paulatinamente serán objeto de una política implacable de disciplina y control, en pos de formar únicamente sujetos productivos para la máquina económica que comenzaba a despertar. Respondiendo a la pregunta sobre el origen de la enfermedad mental, Foucault la ubica fuera del individuo, en las circunstancias materiales, sociales y culturales de los grupos humanos: “Si se ha hecho de la alienación psicológica la consecuencia última de la enfermedad, es para no ver la enfermedad en lo que realmente es: la consecuencia de las contradicciones sociales en las que el hombre está históricamente alienado.” (Foucault, 2003: 116)
También es importante el estudio de Foucault acerca del cuerpo y su teoría del biopoder, lo que contribuye a la comprensión de los procesos socioculturales en el contexto de la U.M.E. Las implicaciones políticas del cuerpo se refieren fundamentalmente a dos cosas, que el cuerpo está sujeto a biopoderes que a su vez están compuestos tanto de un marco normativo como de técnicas concretas empleadas para corregir lo indeseado, y por otro lado, un difuso y variado conjunto de resistencias desarrolladas por los grupos y actores sociales, que si bien para Foucault son funcionales al poder mismo, no son menos relevantes puesto que hacen posible la misma existencia de los biopoderes.
El cuerpo es un punto de entrada tanto al universo psíquico como al tejido sociocultural, además que territorio de la(s) sexualidad(es) y los afectos, dimensiones fenoménicas paradig m áticas en el estudio de los procesos sociales m odernos.
Por último, señalar que la importancia dada a las teorías del cuerpo, la sexualidad y los afectos en esta investigación, se justifica porque atribuyo al sujeto y los grupos humanos la característica de ser constructores de realidad, y particularmente los usuarios de la U.M.E., quienes están en la difícil situación de (re)construirse a sí mismos en el contexto del encierro y la privación de múltiples elementos que los definen como personas y actores sociales.
I. La Unidad de Mediana Estadía, dispositivo de la red de salud mental.
Este capítulo aporta un marco general de los aspectos formales que enmarcan el proceso de internación en la Unidad de Mediana Estadía (U.M.E.), un dispositivo de la Red de Salud Mental orientado al tratamiento de individuos cuyos trastornos mentales además de “severos8” se caracterizan por su resistencia9 a la cura o mejoría.El primer punto presenta la Red de Salud Mental, sus fundamentos, objetivos y organización; el segundo punto describe la rutina de los usuarios en el contexto de su internación en la U.M.E., y el tercer punto explora la relación entre biografía y dispositivos de salud mental, específicamente de los usuarios U.M.E. estudiados.
1.- La Red de Salud Mental en Chile.
La Red de Salud Mental es un sistema médico10 complementario a la red de salud pública general, cuya finalidad es proveer “[…] prestaciones o actos clínicos, entregados por un conjunto de establecimientos, programas, equipos de salud, profesionales, técnicos, y organizaciones de auto-ayuda (usuarios y familiares), los cuales pueden tener incluso distintas dependencias administrativas y/o financieras, públicas o privadas.” (MINSAL,2001: 129) El acento se pone en la articulación de los dispositivos11 y trabajadores que conforman la red, priorizando el fortalecimiento de la atención primaria y ambulatoria, una estrategia para que la atención en salud mental se mantenga a nivel del barrio o la comuna y así el usuario no se desligue de las redes e instituciones sociales que le proveen un entorno sociocultural a la vez que un soporte emocional (familia, barrio, escuela, etc.)
La Red de Salud Mental tiene el propósito de “contribuir a que las personas, las familias y las comunidades alcancen y mantengan la mayor capacidad posible para interactuar entre sí y con el medio ambiente, de modo de promover el bienestar subjetivo, el desarrollo y uso óptimo de sus potencialidades psicológicas, cognitivas, afectivas y relacionales, el logro de sus metas individuales y colectivas, en concordancia con la justicia y el bien común.” (MINSAL, 2001; 11) En contraste, las enfermedades mentales corresponden a aquellos procesos que se diagnostican como entidades nosológicas preestablecidas de acuerdo a criterios definidos en clasificaciones internacionales.
La cita del párrafo anterior, recogida del “Plan Nacional de Psiquiatría y Salud Mental”12, presenta los fundamentos del modelo de salud mental vigente en Chile, el cual define en primer lugar la salud como potencias y capitales de las personas en contraste de las enfermedades, que corresponden básicamente a “entidades” susceptibles de aislar del sujeto que las padece y su entorno social y material. El que las patologías no representen un problema social no se condice con toda la evidencia que existe respecto de las múltiples implicaciones sociales, políticas y económicas en la producción, evolución y tratamiento de
trastornos mentales en las sociedades humanas: por su parte, el Ministerio de Salud (MINSAL) hace un reconocimiento de aquello aunque no admite de manera explícita que deban incorporarse al debate disciplinas como la antropología y la sociología, que ayudarían a comprender los contextos en que surgen y desarrollan los llamados trastornos mentales.Al margen de las insuficiencias en cuanto a la inclusión de variables socioculturales, el “Plan Nacional de Salud Mental” define el modelo de atención en salud mental bajo una
perspectiva de redes sociales, asu m iendo que éstas tienen “ [ …] efectos específicos de gran relevancia para la salud psíquica de los individuos, tales como: participar en la satisfacción de las necesidades de afiliación y pertenencia, mantenimiento y mejoramiento de la identidad y la autoestima. De este modo, se parte del supuesto base que las patologías no siguen sólo un desarrollo interno, sino que también se ven influidas por las relaciones interpersonales que establece cada persona.” (Troncoso et al., 1995: 9)
La Red de Salud Mental está distribuida en el territorio de acuerdo a un criterio demográfico, que se traduce en tres “niveles de resolución”, desde el barrio-comuna (primario), la comuna-provincia (secundario) y la provincia-región (terciario) Por cada uno de estos niveles existe un conjunto de dispositivos necesarios para el buen funcionamiento de la red en su área específica de cobertura, así también debe existir una adecuación a los requerimientos específicos de salud existentes en el territorio, de acuerdo a sus características epidemiológicas, productivas, culturales, etc. (MINSAL, 2001: 131-135)
Los dispositivos que forman parte de la red y diferenciados de acuerdo a estos tres niveles, son los siguientes:
Nivel primario de resolución (barrio-comuna): Posta Rural, Consultorio Rural, Consultorio General Urbano, Servicio de Asistencia Primario de Urgencia, Hospital General tipo 3 y 4, Servicio de Urgencia.
Nivel secundario de resolución (comuna-provincia): Equipos de Salud Mental y Psiquiatría Ambulatoria13, Centros de Salud Mental Familiar (COSAM); Hospital de día, Servicio de Psiquiatría de Corta Estadía (internaciones no superiores a 60 días), Servicio de Urgencia, Hogares Protegidos, Agrupaciones de Usuarios y Familiares, Comunidades Terapéuticas, Hospital de día, Unidad de Mediana Estadía (internaciones de 2 a 12 meses)
Nivel terciario de resolución (provincia-región): Hospital de Día Para Niños y Adolescentes, Servicio de Psiquiatría de Corta Estadía para Adolescentes, Servicio de Psiquiatría de Mediana Estadía, Unidad de Adicciones Ambulatoria, Unidad de Adicciones con Hospitalización, Programa de Recuperación Integral en Salud para Personas Afectadas por Represión Política 1973-1990 (PRAIS), Unidades de Psiquiatría Forense.
Además existen otros dispositivos en la red: Grupos de Autoayuda, Agrupaciones de Familiares, Taller Protegido, Club de Integración Social, Centro Educativo y Terapéutico, Centro de Rehabilitación Laboral, Empresa con puestos de trabajo protegidos, Organizaciones sociales y comunitarias.
Una de las metas de la nueva política nacional de salud mental es la reconversión de los hospitales psiquiátricos desde un modelo asilar a uno de tipo comunitario, el que privilegia la externalización de los usuarios que requieren cuidados permanentes hacia instituciones más insertas en la comunidad, por tanto quedó establecido que no se constituirán nuevos hospitales psiquiátricos en Chile, y los cuatro que actualmente existen deberán sufrir un proceso de reconversión (MINSAL, 2001: 133) Esta estrategia ha sido positiva según la institucionalidad de salud, puesto que se han incrementado las expectativas de costo-efectividad mediante la tercerización de prestaciones médicas en dispositivos como residencias protegidas y hogares protegidos; la razón es que tales dispositivos –aparentemente- permiten una mejoría significativa de la condición de salud del usuario, al proveerle mejores condiciones de vida de las que son posibles en un hospital psiquiátrico, al menos en términos generales, pues algunos usuarios han denunciado que (en estos dispositivos) les han violado sus derechos, por ejemplo, el tener que vivir en condiciones sanitarias indeseables, ser víctimas de maltrato psicológico, ser engañados por los sostenedores quienes hacen un uso inadecuado de los dineros pagados por el paciente y/o el fisco.
En definitiva, los hospitales psiquiátricos han debido asumir un nuevo papel en el marco de “modernización” del sistema público de salud, debiendo adaptarse al esquema de redes y transformarse en un componente especializado pero no único en el tratamiento de personas que padecen trastornos mentales.
2.- El Hospital Psiquiátrico del Salvador y la U.M.E.
El siguiente punto aporta algunos antecedentes sobre el Hospital Psiquiátrico del Salvador, un establecimiento social que reúne varios dispositivos de salud mental, entre ellos la U.M.E. En consecuencia, primero se exponen datos relativos al Hospital Psiquiátrico del Salvador, su historia y composición actual, y después antecedentes sobre la U.M.E. localizada en sus dependencias.
A modo de saber un poco más sobre este recinto en particular, también es necesario reseñar parte de la historia de Valparaíso.14 En 1805 el Cabildo de Valparaíso acordó establecer un lazareto para el aislamiento de enfermos con viruela, pero sólo en el año 1830 se instaló uno en el Cerro Barón, para luego trasladarse al “Castillo del Barón”. Tras largos años de un funcionamiento en condiciones precarias (desde 1838 hasta la década de los
1860´s), en que el lazareto quedó bajo la administración del Hospital de Gracia o Caridad (hoy Hospital Carlos Van Buren), Juan Stuven presentó en el año 1860 un proyecto para edificar uno nuevo en Playa Ancha, el cual comenzó a funcionar desde 1865, en lo que se conoce hoy como Subida Carvallo, vecino a la Playa de Las Torpederas.
En 1895 se incorporaron 150 camas para tuberculosos y en 1914 se estableció el primer servicio para aislamiento de enfermedades venéreas contagiosas. En el año 1918 pasa a llamarse Hospital del Salvador. En la década de los 40´s ocurre una nueva transformación donde continúan únicamente los servicios de tisiología y enfermedades infecciosas y por último, a partir de 1969 el hospital fue transformado en Hospital Psiquiátrico, terminando su labor en el campo de las enfermedades infecciosas.
En la actualidad el Hospital Psiquiátrico del Salvador sigue conservando la misma ubicación (Subida Carvallo 200 Playa Ancha, Valparaíso), forma parte del Servicio de Salud Valparaíso – San Antonio (S.S.V.S.A.) siendo el único Hospital Tipo 3 del mismo, elque cuenta con 87 c a m as15 y cuya dotación total de funcionarios es 203, los que se dividen en 26 administrativos, 55 auxiliares, 62 paramédicos, 20 médicos y 40 profesionales.16 En dependencias de este hospital se localizan algunos dispositivos que forman parte del S.S.V.S.A., además de otras dependencias correspondientes a oficinas, salas para clases, una capilla, jardín infantil, etc.
Cada unidad o dispositivo del hospital del Salvador cumple una función específica al acoger usuarios con requerimientos particulares y desarrollar estrategias terapéuticas pertinentes para ellos, estas son: Sala María Eugenia Pérez (Hospital Diurno para pacientes con trastorno psiquiátrico severo [H.D.T.P.S.]), Unidad de Desintoxicación de Drogas [U.D.D.], Hospital Diurno Drogas, Hospital Diurno para usuarios con Patología Dual17, Posta Anti-Alcohólica, Unidad de Cuidados Especiales [U.C.E.], Unidad de Mediana Estadía [U.M.E.], Sala Carmela Azócar (agudo mujeres), Sala Julio C. Valenzuela (agudo varones), Sala Israel Roizblatt Stromwasser (Pensionado) y Policlínico.
La U.M.E. es un dispositivo que pese a estar localizado en el Hospital del Salvador, su cobertura a veces se extiende más allá de su jurisdicción, considerando que sólo existen dos U.M.E. más en todo Chile, una en el “Hospital El Peral” y otra en el “Instituto Psiquiátrico Dr. José Horwitz Barak”. La U.M.E. del Hospital del Salvador tiene su propio pabellón y equipo de trabajo, y es el dispositivo que implica la internación de mayor duración para el usuario (6 meses a 1 año)
El objetivo general de la unidad es “[…] brindar atención integral e interdisciplinaria a pacientes, que sufran de patología psiquiátrica post-aguda resistente, de alta complejidad no resuelta, que requieren más tiempo de internación, para un trabajo intensivo de los factores biopsicosocial y familiar.” (U.M.E, 2004: 3) Por último, este dispositivo incluye dentro de su perfil de usuarios a sujetos con los siguientes diagnósticos y/o grupo de síntomas: “-Esquizofrenia Resistente, -Trastorno Esquizoafectivo Resistente, - Trastorno Delirante, -Trastorno Afectivo Inestable, -Psicosis Atípica y/o Inmanejable, - Comorbilidad de Trastornos Psicóticos, que lo amerite excepcionalmente (Sustancias, DOC, Trastornos de Personalidad y otros), -Otro Trastorno Psiquiátrico Mayor Pertinente (Según Comité de Ing r eso)” (UME, 2004: 4)
3.- Reseña sobre los procesos de salud-enfermedad en la U.M.E. del Hospital Psiquiátrico del Salvador.
En este punto se abordan algunos elementos constitutivos de los procesos salud- enfermedad en la U.M.E. y que son relevantes para comprender a los sujetos y las prácticas sociales que conforman la dinámica social de esta unidad.
Por cierto que el modelo de asistencia médica ofrecida en la U.M.E. implica saberes y procedimientos de la Medicina Científica, cuyo pilar es una aproximación biomédica del trastorno mental, sin embargo y como ya he señalado previamente, incorpora las dimensiones psicológica, cultural y relacional, lo que configura un nuevo estatus para el sujeto demandante de salud mental, que no es sencillamente objeto de prácticas estandarizadas y focalizadas mayormente hacia su cuerpo, sino un sujeto activo dentro de su tratamiento.
Entonces ¿Cómo denominar a los sujetos que se internan en la U.M.E.: pacientes o usuarios? Esto no se trata únicamente de un problema de nomenclatura, y pese a que ambos términos se usen indistintamente y que en apariencia diferenciar sus significados resulte un ejercicio infructuoso, el segundo concepto parece más apropiado puesto que no todos los sujetos que reciben alguna prestación de salud se transforman en “pacientes”, antes que eso son demandantes de un servicio que es notoriamente más complejo que el conjunto de intervenciones exclusivamente biomédicas que se les practican.
Parte importante del proceso de adaptación del usuario a la U.M.E. significa que éste debe aprender a desenvolverse en nuevos escenarios sociales, y a ejercer con propiedad nuevos roles, que implican relacionarse con distintas clases de personas, comportarse de acuerdo a un código de conducta bastante estricto y asumir un tratamiento médico conforme a las razones que lo llevaron a hospitalizarse; en ese proceso el sujeto se transforma en un interno o un usuario, y sólo parcialmente un paciente. Por lo tanto, el usuario de la U.M.E. es un agente activo en los procesos salud-enfermedad de la unidad, pues éste también construye y modela el mundo a su alrededor, a la vez que desarrolla estrategias (individuales, colectivas) para lograr múltiples fines, no sólo curarse. Todos los elementos que he señalado, son indicios de una situación infinitamente más heterogénea y compleja que la expresada por la conjunción entre los roles médico y paciente.
La norma de rehabilitación psicosocial.
Respecto al modelo de rehabilitación psicosocial para usuarios de la U.M.E., descrito en una norma técnica titulada “Rehabilitación Psicosocial para personas mayores de 15 años con trastornos psiquiátricos severos y discapacidad”, el MINSAL señala que no se trata de “[…] la mera sustitución de discapacidades por capacidades, sino un conjunto de estrategias e intervenciones orientadas a aumentar las oportunidades de intercambio de recursos y emociones entre el individuo y su medio, y por tanto es un proceso que implica la apertura de espacios sociales de negociación para el usuario, su familia, la comunidad que lo rodea y los servicios que se ocupan de él.” (MINSAL, 2006a: 9)
En definitiva es un programa de enfoque comunitario y sistémico que promueve la inserción del usuario en distintas áreas del quehacer social, en que el ambiente terapéutico es un factor prioritario que debe trabajarse tanto al interior de la U.M.E. como en los entornos familiares y comunitarios del usuario (barrio, escuela, lugares de trabajo, etc.)
Sin embargo, surge un problema con posterioridad al alta pues una parte importante de los conocimientos y habilidades que entrenó el usuario en el contexto de su internación no serán transferidos al mundo exterior, por diversas razones que no están al alcance del presente proceso de investigación. Tan sólo podría decirse que tras dejar el ambiente controlado de la U.M.E. (u otro dispositivo), el usuario retorna a su lugar de origen18 donde vuelve a frecuentar sus redes sociales y realizar actividades que acostumbraba de manera previa a la internación psiquiátrica. El retorno a los lugares de origen implica el riesgo que
intervengan dos factores negativos en el proceso de rehabilitación del usuario, me refiero por un lado al natural y paulatino olvido de los conocimientos y habilidades entrenadas, y por otro lado al problema de la recaída como consecuencia de que los usuarios retomen las relaciones interpersonales y conductas que fueron determinantes en sus procesos de crisis19 en el pasado, esto último hace que el sujeto se vea nuevamente enfrentado con las condiciones que hicieron posible su internación.
La solución al problema anterior es muy limitada, por la dificultad que implica trabajar con las re d es s o ciales de los usuarios, entonces el espíritu de la nueva política de salud mental no se condice con las condiciones estructurales (financiamiento y infraestructura sobretodo) que existen y se vuelve muy difícil la aplicación de esta en su verdadera extensión.
Diagnóstico, etiología, terapéutica.
“ Todas las sociedades tienen sistemas médicos que brindan una teoría de la etiología de las enfermedades, métodos para su diagnóstico, y prescripción y práctica de terapias curativas.” (Barfield, 2000: 62) Lolas (1997: 70-71), en la misma dirección, señala que deben existir al menos tres subsistemas para la conformación de un sistema médico, estos son el diagnóstico, la etiología y la terapéutica. Para los propósitos del presente informe de tesis, los tres subsistemas señalados se definen como procesos médicos realizados por el equipo de profesionales de la UME20, los que deben cumplirse con cada nuevo interno en la unidad.
El proceso diagnóstico es una serie de procedimientos clínicos que tiene por objetivo la clasificación del trastorno o conjunto de síntomas de un usuario de acuerdo a algún catálogo de psicopatologías, elección que está fundamentada en el estudio de las variables bio-psico-sociales que presente cada nuevo interno. El diagnóstico permite construir un plan terapéutico y los objetivos para la internación del usuario. Por otro lado, en varias situaciones los usuarios ya poseen un diagnóstico e incluso un historial de internaciones pasadas, aunque el trabajo de diagnosticar no se agota, porque siempre es posible que cambien tanto los cuadros sintomáticos como también los criterios para clasificar los signos y síntomas manifestados por el usuario.
La deliberación sobre posibles causas de las enfermedades, o etiología, no es algo sencillo cuando se trata de establecerlas para casos de trastornos mentales, puesto que son una clase distinta de procesos, donde es evidente la ausencia de datos objetivos sobre el origen de la afección, al menos de aquellas que no tienen un sustrato biológico (trastornos mentales ocasionados por agentes orgánicos o golpes) Sin embargo, existen otros métodos para construir etiologías de los trastornos mentales, que intentan reconstruir el contexto social y emocional del usuario en momentos relevantes de su vida, por medio del diálogo, el arte, etc., y centrarse en la experiencia de vida del individuo, que es precisamente el terreno donde se erige el trastorno.
Tras el diagnóstico, se vuelve necesario establecer los objetivos de tratamiento para un período determinado, esto último tras una discusión sobre los antecedentes obtenidos y las opiniones de distintos funcionarios de la unidad. El plan terapéutico se construye mediante una evaluación de las condiciones actuales del usuario y de sus posibilidades si siguiera un tratamiento adecuado (pronóstico), sin embargo, el plan terapéutico individual debe adaptarse al plan terapéutico general, que corresponde al funcionamiento normal de la U.M.E.
Los procesos de diagnóstico, etiología y terapéutica poseen una relación dinámica entre sí, son operativos y provisorios puesto que cuando alguno de ellos varía los otros también, lo que puede ejemplificarse de la siguiente manera: la situación de un usuario que ha respondido mal a un tratamiento o que tenía un diagnóstico erróneo; en ambos casos deberían estudiarse las consecuencias de esta redefinición no sólo en lo que respecta a las técnicas terapéuticas para el primer caso y el diagnóstico para el segundo.
Por otro lado, las circunstancias en que se define la pertinencia y eventual aplicación de técnicas terapéuticas para cada usuario no sólo se limita a los contextos de reunión del equipo de profesionales, que es cuando efectivamente se toman estas decisiones, sino que es el resultado de un seguimiento sistemático hecho a cada usuario durante día y noche, proceso en que participan todos los funcionarios de la U.M.E. y de otras dependencias del hospital, así como estudiantes y usuarios, aportando datos sobre la situación de éstos últimos, escudriñando acerca de sus trastornos y las posibles maneras de tratarlos.
Exámenes e interconsultas.
Con exámenes me refiero a procedimientos de diagnóstico practicados a los usuarios con el fin de conocer antecedentes sobre sus procesos de salud-enfermedad (mentales y no), los que pueden realizarse en alguna de las dependencias del hospital o bien en otro dispositivo de la Red de Salud Pública. Pueden ser exámenes para evidenciar el consumo de drogas ilícitas, el conteo de glóbulos blancos u otro tipo de componentes orgánicos, la existencia de alguna enfermedad pulmonar o digestiva, etc. Respecto a la eventualidad de una enfermedad orgánica o la agudización de una preexistente durante la internación existen dos caminos posibles: una es que sea tratada exclusivamente en dependencias de la U.M.E., y la otra es que acuda a una interconsulta. La interconsulta consiste en la visita del usuario al especialista de la patología que le afecta, algunas de ellas son atendibles en el mismo hospital, tales como la atención dental y algunos otros servicios del policlínico; para otras patologías el usuario es derivado hacia dispositivos de salud de mayor complejidad, como los hospitales Van Buren y Eduardo Pereira en Valparaíso.
Las técnicas terapéuticas
Las técnicas terapéuticas empleadas en la U.M.E. tienen por objetivo conducir un proceso terapéutico articulando disciplinas y enfoques teóricos variados; se utiliza el término bio-psico-social porque sintetiza el conocimiento y alcances de tres campos del conocimiento que apuntan a una comprensión más integradora del sujeto, la sociedad, el cuerpo y las enfermedades.
El uso de técnicas terapéuticas persigue el logro de los objetivos propuestos en los planes de tratamiento individual y colectivo, es decir, una modificación positiva de las dimensiones cognitiva, relacional, habilidades de la vida diaria, etc. del usuario, que represente una mejoría de las variables bio-psico-sociales de éste.
A continuación describiré los tres tipos de técnicas terapéuticas más relevantes en el contexto de la U.M.E.: prácticas psicoterapéuticas, entrenamiento en habilidades de la vida diaria y fármacos psicotrópicos.
Las prácticas psicoterapéuticas son técnicas desempeñadas por los funcionarios para interactuar con los usuarios en circunstancias delicadas, es decir cuando alguno de éstos últimos se muestra desorientado, agitado o desea conversar sobre algún tema que le preocupa. Esta clase de acciones remite al campo de la psicología, aunque mientras esta disciplina se expresa de manera paradigmática en momentos como la entrevista psicológica o la terapia de grupo21, también favorece la construcción de contextos terapéuticos y la capacitación de los funcionarios en técnicas para asistir y apoyar a los usuarios.
Otro conjunto de técnicas terapéuticas recibe el nombre de “entrenamiento de habilidades22 de la vida diaria” (E.H.V.D.), que implica el desarrollo de distintas clases de actividades cuyo objetivo es preparar a los usuarios para la vida posterior al alta, donde sean autónomos y capaces de realizar labores cotidianas, tales como ordenar la cama, lavar ropa, barrer, colocar los cubiertos para una comida y prepararla, tomar locomoción colectiva, hacer un uso eficiente de los recursos financieros, etc. Por supuesto que se consideran las capacidades individuales para asignar las tareas, exigiendo sólo lo básico a los usuarios más impedidos de realizarlas.
Una clase especial de este tipo de técnicas es la asignación de tareas que cada usuario debe realizar a lo largo de la semana, las que se planifican en la asamblea semanal los días lunes a las 11:00, en tal situación los usuarios se inscriben en las actividades en que colaborarán; cabe señalar que varios de ellos dejan de lado estas obligaciones, mientras otros lo hacen con gran ánimo.
En cuanto a las drogas o fármacos psicotrópicos, señalar que son un puntal relevante de la psiquiatría, pues mediante su utilización esta disciplina consolidó su imagen como ciencia y especialidad de la medicina, sin embargo este prestigio no impidió que se la conociera como una especialidad médica que en ocasiones no trabaja con “enfermedades reales” sino que en los intersticios de la biología y las ciencias humanas.
El convencimiento de que los fármacos sólo disminuyen o eliminan los síntomas del trastorno mental y no se ocupan de este último en su real dimensión es una de las opiniones que podemos recoger de profesionales ligados al ámbito de la salud mental. Por otro lado, algunos afirman que un equilibrado uso de fármacos unido a un buen plan terapéutico puede tener efectos muy positivos que difícilmente se podrían lograr sin la ayuda de los psicotrópicos. Otros tienen una opinión contraria, y han advertido acerca de los efectos nocivos que presentan los f ár m acos utilizados e n psiquiatrí a , que se vuelve evide n te en los usuarios que han sido medicados durante períodos prolongados de tiempo, con consecuencias nefastas para su organismo y habilidades sociales e intelectuales, especialmente aquellos usuarios que recibían las primeras generaciones de medicamentos y residían en instituciones asilares que producían condiciones de aislamiento y marginalidad.
Además, los fármacos pueden utilizarse como instrumentos para contener episodios de agitación emocional y/o física, lo que se denomina contención farmacológica23. Esto último puede extrapolarse a un nivel más general, pues al disminuir los síntomas de la enfermedad los fármacos convierten a los usuarios en sujetos más tranquilos y predecibles, ayudando tanto al proceso terapéutico individual pero también el de resguardar el orden social al interior de la U.M.E.
Por último, también me referiré a una cuarta técnica terapéutica, la Terapia Electro- Convulsiva o Electroshock (E.C.T.), que no forma parte de los procedimientos de la U.M.E., pero que está localizada en la U.C.E., donde algunos usuarios que entrevisté estuvieron y fueron objeto de esta controversial técnica. El electroshock consiste en la aplicación de cargas eléctricas en el cerebro, y se utiliza para tratar ciertos cuadros sintomáticos graves. El efecto colateral de esta técnica es, entre otras cosas, pérdida de memoria y deterioro de facultades intelectuales.
En legislaciones de unos pocos países se ha prohibido el uso del electroshock (Italia, Holanda, entre otros), básicamente por el carácter agresivo de esta técnica así como los efectos secundarios nocivos que implica, sin embargo en la mayoría su uso persiste, incluyendo a Chile.
Procedimientos de contención en psiquiatría
Los procedimientos de contención son un repertorio de técnicas que regulan y/o reprimen ciertos comportamientos problemáticos de los usuarios, pero también para ayudarles a éstos en situaciones complejas, como cuando presentan cuadros de agitación psicomotora o extrema ansiedad. El MINSAL define cuatro tipos de contención, con un fuerte énfasis en el control del ambiente o entorno del usuario : en primer lugar está la contención emocional, cuyo objetivo es “tranquilizar y estimular la confianza de la persona que se encuentra afectada por una fuerte crisis emocional, la que puede derivar en conductas perturbadoras.” (MINSAL, 2003: 8) Esta clase de contención la identifico como una técnica derivada de las prácticas psicoterapéuticas24, en que el funcionario actúa en su rol de preventor de situaciones conflictivas mediante la persuasión y el consejo.
Luego está la contención ambiental que es el “conjunto de acciones realizadas por el equipo que atiende a una persona en crisis emocional y/o agitación psicomotora.” (MINSAL, 2003: 8) Esta se refiere a la producción de contextos adecuados para tranquilizar al usuario, y que implica un conocimiento sobre las condiciones que son necesarias para lograr este resultado.
El tercer tipo es la contención farmacológica, un “procedimiento clínico de tipo invasivo que contempla administrar una sustancia en el cuerpo de la persona agitada o alterada por crisis emocional, con el objetivo de aliviar la sintomatología, para continuar con el tratamiento del cuadro de base.” (MINSAL, 2003: 8) En el punto anterior mencioné la importancia de los fármacos respecto al manejo de comportamientos problemáticos de los usuarios, en este caso se trata de una circunstancia particular en que se administra un calmante para que el usuario sobrelleve una crisis emocional y/o estado de agitación física, donde es posible que él mismo lo solicite en caso de sentirse muy perturbado; en la jerga institucional este psicotrópico recibe el nombre de S.O.S.
Y finalmente la contención mecánica o física es un “procedimiento usado en psiquiatría, como último recurso frente a la agitación psico-física o frente a una fuerte pérdida del control de impulsos, con la finalidad de evitar auto y heteroagresiones.” (MINSAL, 2003: 9) La contención física era una práctica que sólo se llevaba a cabo en raras ocasiones y de preferencia a los usuarios que manifestaban conductas agresivas sistemáticas, el propósito inmediato de inmovilizarlos era evitar que éstos sujetos representen un peligro para sí mismos y para otros, el de mediano plazo era sin duda establecer algún tipo de sanción significativa en relación a la gravedad de los actos cometidos por éste. El procedimiento ocurre de la siguiente forma: se llama a paramédicos de otras unidades para colaborar (fundamentalmente hombres) que actúan bajo la guía de un profesional perti n ente (un enfer m ero o doctor), entonces se red u ce al s u jeto, se le inmoviliza en la cama mediante unos amarres, y luego se le administra un S.O.S. farmacológico.
Además, considerar que la “Norma Técnica para la Contención en Psiquiatría” señala que la contención mecánica o física es una práctica que debe evitarse: “En nuestra realidad (la contención física) aparece como un último recurso frente a situaciones de violencia inmanejable, junto a la pérdida de juicio o sentido de realidad, a la falta de conciencia real de la persona acerca de su estado y por ende, a dificultades en su autocuidado y responsabilidad civil o penal frente a las acciones que ejecuta.” (MINSAL, 2003)
Por último, existe otra forma de contención que escapa a esta clasificación (y posiblemente muchas más) respecto de la cual me referiré brevemente: la extorsión25, la cual es una técnica “poco legítima” pues su uso es posible sólo bajo circunstancias bien particulares, como método para inhibir los comportamientos problemáticos más graves de los usuarios, básicamente los agresivos. Esto no impide que en ocasiones los funcionarios extiendan el alcance de este recurso y hagan extorsiones de manera “ilegítima”, es decir, como consecuencia de que los usuarios hayan efectuado comportamientos problemáticos menos graves. Los mecanismos mediante los cuales los funcionarios pueden extorsionar a los usuarios son las asignaciones de dinero semanal que éstos últimos reciben, el permiso para salir los fines de semana, dejarlos encerrados en el segundo piso de la unidad sin posibilidad de salir al patio, etc.
II.- Metodología
1.- Presentación del problema de investigación
El presente proceso de investigación comenzó26 como una exploración de las variables socioculturales implicadas en los procesos de internación psiquiátrica, lo que demandó el diseño de una estrategia investigativa que considerase la multiplicidad de elementos comprometidos en los procesos de salud-enfermedad mental, así como la necesidad de construir un puente entre la antropología y las disciplinas vinculadas tradicionalmente a la salud mental (psiquiatría, psicología, terapia ocupacional, etc.); articulación interdisciplinaria que luego se fue volviendo más clara, a pesar de la dificultad por conseguir algo de la escasa bibliografía existente acerca de este campo intersticial de conocimiento, al menos en Chile.
De forma general, esta investigación apunta a recabar antecedentes acerca de la situación sociocultural de los usuarios de salud mental y las distintas dimensiones (biográficas, culturales, estructurales) que modelan sus experiencias vitales, trascendiendo un concepto limitado de trastorno o enfermedad mental, a la vez que caracterizando los contextos psiquiátricos (incluyendo la U.M.E.) como escenarios en permanente construcción, donde los usuarios en vez de enfermos mentales o pacientes son actores que desempeñan una variedad de roles, tanto en el hospital psiquiátrico como fuera de este, y como cualquier otro “sujeto normal” son constructores de realidad mediante su participación activa en la sociedad.
Asumiendo que este informe de tesis es un producto intermedio de un proceso investigativo de mayor alcance, señalar que esta vez sólo trabajé con cuatro categorías operativas de un total de seis, las que constituyen parte importante de los datos producidos en el contexto del trabajo de campo: espacios , momentos , conductas e interacciones sociales27; esta selección de categorías no es casual puesto que son elementales para propiciar la construcción de una primera mirada sobre el hospital psiquiátrico y sus procesos socioculturales. Por otro lado, he dejado para más adelante las otras dos categorías operativas, que son igualmente importantes pero difíciles de incluir en esta aproximación inicial, como son las relaciones interpersonales y las subjetividades.
2.- Objetivos
General:
• Describir los espacios y momentos de la Unidad de Mediana Estadía (U.M.E.) junto con caracterizar las conductas e interacciones sociales problemáticas de los usuarios de esta unidad.
Específicos:
• Describir el “Hospital Psiquiátrico El Salvador” y particularmente la U.M.E., y su posición en el marco de la red de salud mental.
• Describir los espacios y momentos que constituyen la rutina institucional de la U.M.E.
• Describir y caracterizar los comportamientos (conductas e interacciones sociales) problemáticos que sostienen los usuarios en el contexto de la U.M.E.
3.- Diseño Metodológico
El proceso de investigación en que se inscribe este informe de tesis está basado en el paradigma28 constructivista-crítico29, en coherencia con el (segundo) proyecto de tesis que oficialicé el mes de julio de 2007 en la universidad, el que apunta a la construcción de una etnografía que revele aspectos generales del Hospital Psiquiátrico del Salvador así como de la Unidad de Mediana Estadía. En este marco, uno de los criterios fundamentales fue la necesidad de incluir e intentar responder inquietudes de los funcionarios del hospital y la U.M.E., concretamente aquellas problemáticas socioculturales que coexisten con las clínicas y terapéuticas en cuanto a la internación psiquiátrica y los trastornos mentales.
La duración del proceso de investigación conducente a la realización del presente informe, fueron 18 meses en total los que se dividieron en tres grandes momentos: 1) lectura de textos y ajuste del proyecto de investigación (15/01/2007 a 19/03/2007), 2) trabajo de campo (20/03/2007 a 28/06/2007) y, 3) análisis de los datos y producción del informe de tesis (29/06/2007 a 06/07/2008)
Un aspecto interesante de destacar es que el trabajo de campo lo realicé en el marco de una práctica profesional, aunque mi presencia en el hospital era bastante atípica pues no se tenía memoria de otros antropólogos trabajando allí, y mientras los restantes estudiantes en práctica asumían tareas predeterminadas suplementando el trabajo de los funcionarios, al no asignárseme un plan de actividades quedé libre para construir un horario orientado por dos criterios básicos: trabajar en diversas tareas que se me asignen o desarrolle por iniciativa propia, y segundo, ejecutar mi proyecto de tesis.
La población de estudio que comprende esta tesis se compone de grupos con distintos grados de importancia (usuarios, funcionarios y visitas), todos ellos vinculados al contexto de la U.M.E. Los nombres de los sujetos han sido modificados con el propósito de resguardar sus identidades:
1. Usuarios U.M.E. (13 varones y 9 mujeres): la totalidad de usuarios que estuvieron en esta unidad en el período que duró mi trabajo de campo.
2. Funcionarios y estudiantes en práctica de la U.M.E. (29 funcionarios y 12 estudiantes): La totalidad de funcionarios y estudiantes que trabajaron en esta unidad en el período de mi trabajo de campo, incluyendo aquellos(as) que cumplían labores esporádicas.
3. Visitas y familiares responsables U.M.E. (20): La totalidad de familiares, amigos y conocidos de los usuarios de esta unidad que pude observar y/o dialogar en el contexto del hospital. Los familiares responsables son aquellas personas que asumen la tarea de asistir y proteger a los usuarios en el contexto extra-hospitalario.
Respecto a las técnicas de producción de datos, en primer lugar destacar la importante labor de aquellos autores que han abierto el camino para el estudio y debate acerca de los procesos de salud-enfermedad mental, los que inspiran en gran medida la perspectiva desarrollada a lo largo de este informe.
En segundo lugar, la observación participante fue fundamental porque permitió establecer un contacto directo y prolongado con los sujetos de estudio y las situaciones que conforman su rutina institucional. La utilización de esta técnica se orientó como estrategia para abordar una multiplicidad de niveles y tipos de información.
Las entrevistas en profundidad fueron el soporte para profundizar en la dimensión subjetiva de los usuarios, pero también proporcionaron una gran ayuda en la comprensión de las conductas e interacciones sociales que éstos últimos sostienen en el contexto de la U.M.E.
En cuarto y último lugar incluyo las entrevistas informales y conversaciones grupales, técnicas que tienen la ventaja de proveer abundante cantidad de información, debido a la facilidad y rapidez para sostener interacciones con los usuarios, funcionarios y visitas; a diferencia de las entrevistas de tipo formal donde su realización resulta ser mucho más trabajosa.
Finalmente, las técnicas de análisis de los datos adscriben a una estrategia metodológica del tipo grounded theory o teoría fundamentada, enfatizando el carácter situacional de los procesos interpretativos del investigador y las construcciones teóricas que deben contrastarse de forma sistemática con los datos: “el valor de la metodología que entraremos a describir radica en su capacidad, no sólo de generar teoría, sino también de fundamentarla en los datos. Tanto la teoría como el análisis de los datos exigen interpretación, pero al menos se trata de una interpretación basada en una indagación que se realiza de manera sistemática” (Strauss & Corbin, 2002: 10)
4.- Opinión sobre el trabajo de campo y mi relación con los sujetos de estudio.
Antes de asistir por primera vez al Hospital Psiquiátrico del Salvador tenía la convicción de que encontraría la manera de desarrollar una investigación, aunque no sabía cómo establecer un primer contacto con la institución. Afortunadamente mi profesor guía de tesis me dio un número de teléfono para contactar a un amigo suyo de la universidad que estaba desarrollando un taller radiofónico para usuarios de distintas unidades de este hospital. Me contacté con Sergio Olivares y nos juntamos en la cafetería -cerca de la sala de radiofonía-, conversamos acerca de su trabajo y del lugar en que estábamos, y más tarde me llevó con el Dr. Raúl Cárdenas, que para entonces desempeñaba el cargo de Director del hospital, a la vez que médico jefe de la U.M.E., quien me recibió en su oficina y le comenté acerca de lo que tenía pensado hacer, además de entregarle el informe que había realizado para la asignatura “taller de tesis II”. Dos semanas más tarde volví a visitar al Dr. Cárdenas para entregarle un primer proyecto de tesis, enfatizando el carácter exploratorio del mismo, entonces él dijo que iba a entregar el documento a las comisiones de “Investigación” y de “Ética” (que conforman el conducto regular para oficializar procesos de investigación en el hospital), los que evaluarían la posibilidad de su puesta en marcha.Pasaron poco más de 2 meses, yendo repetidas veces a ver el avance de la tramitación hasta que el Dr. Cárdenas me dijo que podía comenzar a desarrollar mi investigación. Para entonces ya había ajustado el proyecto de tesis y tenía claro el itinerario a seguir mientras durasen los 3 meses del trabajo de campo.
Diferencio entre dos “entradas” al campo, que defino como pre-ingreso e ingreso: la primera entrada (enero a marzo de 2007) ocurrió cuando asistía en promedio una vez cada dos semanas, período que posibilitó prepararme con lecturas y diseñar las restantes fases del proceso investigativo; además empecé a confeccionar un mapa del hospital y una caracterización básica de los movimientos o flujos de este. Con la segunda fase (finales de marzo y principios de abril de 2007) comenzó lo más relevante, pues finalmente pude relacionarme con los distintos sujetos de la U.M.E. e interiorizarme de las situaciones sociales que conforman su experiencia de vida institucional.
A partir del ingreso comencé a figurarme una idea diferente de los trastornos mentales y los hospitales psiquiátricos, posiblemente influida por el supuesto –discutible por cierto- de que el “encuentro directo o próximo” (“el estar allí”) con el objeto de estudio mejora significativamente nuestra comprensión acerca de este. Durante la fase de ingreso asumí una actitud que denomino como apertura intencionada, en que cualquier encuentro fortuito con usuarios o funcionarios era motivo para registrarlo y analizarlo, cada cosa era nueva y guardaba relación con dimensiones aún no comprendidas de los procesos sociales de la U.M.E., y que me esforzaba por aprehender.
En este primer momento también me preguntaba acerca de los roles que debía asumir como investigador en la unidad y de la actitud que debía expresar frente a los distintos agentes del hospital, además de cuáles serían los conceptos y metodología adecuada para estudiar el problema de investigación; todas estas inquietudes no se resolvieron sino tras varias semanas de asistir a diario al hospital. Durante los primeros días permanecí mayormente callado, tratando de ser discreto y no tomar partido por nadie, lo que quería lograr era diferenciarme de cualquier estamento, ya sea <<funcionarios>>,
<<estudiantes>>, <<usuarios>> o <<visitas>>; aunque posiblemente no haya habido diferencia en cómo me trataban los usuarios a como lo hacían con otro estudiante en práctica. Pienso que esta necesidad de un posicionamiento neutral y discreto en la U.M.E. estaba más vinculado a mis prejuicios que a un requerimiento de tipo metodológico, pues con el tiempo me fui dando cuenta que gran parte de los usuarios estaban muy dispuestos a dialogar por el sólo hecho de comunicar y relacionarse con otras personas. Las primeras interacciones que sostuve con los usuarios estuvieron limitadas a unos pocos sujetos, son importantes de destacar Iván y Cristóbal quienes fueron informantes claves y me permitieron una primera aproximación al desconocido mundo de los internos del hospital psiquiátrico.
El despliegue de la estrategia etnográfica facilitó la producción de gran cantidad de información, y quizá algo más destacable fue el surgimiento de relaciones y contactos más íntimos que sostuve con algunos usuarios al compartir con ellos una cantidad importante de tiempo, conociendo en detalle sus acciones y reflexiones en torno a diversidad de temas.
La actitud que tuve al principio en las interacciones con los usuarios y funcionarios fue fundamentalmente la de un observador con niveles bajos de participación, pero a medida que pasaba el tiempo me fui transformando en un elemento inserto de manera integral a la red de relaciones sociales, en ocasiones también tuve que asumir una función colaboradora en tareas tales como vigilar el comportamiento de los usuarios, preparar alguna actividad de grupo, conversar con usuarios cuando éstos necesitaban algún apoyo, etc.
Finalmente, puedo afirmar que durante el trabajo de campo me relacioné con todos los usuarios que estuvieron internados en la U.M.E., así también con gran parte de los funcionarios y estudiantes de la misma unidad, y en menor medida con otros sujetos del Hospital del Salvador, lo que suma una cantidad nada despreciable de informantes y perspectivas distintas.III. Espacios y momentos de vida institucional.
El espacio no es solo materialidad, soporte físico para el desarrollo de la vida, sino que está asociado a una multiplicidad de factores de orden económico, social y político: es en la articulación de estos elementos que podemos hablar de un espacio simbolizado y constituido por momentos30, actores y prácticas sociales con características particulares. En esta misma dirección además debe considerarse el cuerpo (o los cuerpos) como determinante de las configuraciones socio-espaciales así como de muchos otros procesos colectivos e individuales.
La inclusión del espacio como una dimensión analítica de importancia en la comprensión de los procesos sociales de la U.M.E., así también respecto del cuerpo, responde a la idea que no es posible hablar de espacios si no les proporcionamos una escala humana y la significación que tienen estos para los actores de una sociedad determinada, en este caso los sujetos vinculados de algún modo a la U.M.E.Cada espacio del hospital es un escenario en el que se desarrollan múltiples situaciones sociales, por lo que no es posible fijarlos a una práctica social o sujeto concreto, más bien existiría un permanente recambio de actores, escenas y actuaciones.
El primer punto de este capítulo describe los espacios del Hospital del Salvador, particularmente aquellos que son significativos para los usuarios U.M.E., el segundo punto grafica los distintos momentos que conforman la rutina institucional de los usuarios U.M.E., y el último punto proporciona antecedentes acerca de los itinerarios y las carreras institucionales de los usuarios U.M.E., particularmente la movilidad intersalas que existe al interior del Hospital d el Salvador.
1.- El usuario U.M.E. y los espacios del Hospital Psiquiátrico delSalvador.
Las unidades o dispositivos de la red de salud mental ubicados en dependencias del Hospital del Salvador están distribuidos de manera dispersa a lo largo y ancho del recinto, aunque puede observarse a simple vista una forma de distribución básica: mientras los hospitales de día se encuentran en la zona norte, las unidades que implican internación están concentradas en el sector sur-occidental.31
Cada dispositivo posee una infraestructura específica y pertinente para el tipo de prestación que le compete, y a pesar de que algunos comparten un mismo pabellón mantienen una independencia entre sí. Al interior de cada una de estas unidades existe también una diferenciación funcional de los espacios: dormitorios, salas para desarrollar actividades, oficinas, etc. Las unidades con dormitorios están dedicadas 24 horas a los usuarios (U.C.E., U.M.E., U.D.D., Pensionado, Azócar y Valenzuela), a diferencia de otras que los reciben solo por el día (el resto de dispositivos), donde las instalaciones son más reducidas a pesar de que poseen también sala de estar, cocina, baños, pero un menor número de oficinas y salas; por lo demás, cabe señalar que la U.M.E. es la unidad más grande en metros construidos, y ocupa un pabellón entero.
No es necesario elaborar un mapa del interior de cada edificio del hospital, más bien me concentraré en el perteneciente a la U.M.E.32 y los restantes espacios del hospital que son frecuentados por los usuarios de esta unidad.
Lo primero al enfrentar el edificio de la U.M.E. es notar que a ambos lados se encuentran edificios idénticos a este (sólo en la apariencia exterior porque la distribución interna varía considerablemente), dos hacia el lado izquierdo (sur) y uno hacia el derecho (norte); en los primeros funcionan cuatro dispositivos de 24 horas o tiempo completo, y en el derecho se encuentra el Policlínico en el primer piso y la Dirección (dependencias administrativas del hospital) en el segundo.
La puerta de acceso al pabellón de la U.M.E. está protegida por un techo que se proyecta un par de metros hacia afuera, allí también se ubican unas bancas -característica que comparte con los dos edificios del lado izquierdo-, este es el lugar donde generalmente esperan los familiares que vienen a visitar a los usuarios o bien para esperar una cita con el asistente social u otro profesional de la unidad. Entrando al edificio nos encontramos en un pequeño vestíbulo, donde pueden observarse algunas puertas y una escalera que lleva al segundo piso, una de las puertas es de constitución firme (P1)33 y mantenida con llave, la que permite ingresar a un pasillo interior donde los usuarios desarrollan parte de sus actividades diarias, dos de las puertas restantes corresponden a oficinas (secretaría, asistente social), y una última a un baño para funcionarios, inserto de manera discreta en este espacio.
Si vamos directamente al segundo piso34, notaremos que tras subir la escalera es necesario franquear otra robusta puerta de acceso (P2), al entrar observaremos un espacio conformado por dormitorios, baños, la oficina del enfermero, la estación de enfermería35 y una sala de depósito de materiales (clínica) El pasillo que conecta todas estas dependencias termina en otra puerta con llave (P3), la que permite acceder a las escaleras que conectan al primer piso; además, señalar que el pasillo mencionado tiene una barrera corrediza que lo divide en dos, con el objetivo de diferenciar los dormitorios y baños de exclusividad para varones y mujeres.
Respecto al segundo piso, rescato el hecho que es un espacio habitado mayormente durante las noches, cuando se manifiesta una dinámica de desplazamientos dormitorio– baño, aunque existen otros momentos durante el día en que los usuarios pasan algún tiempo en este espacio, como la siesta36 y momentos de medicación37, entre otros. También es posible que usuarios se queden arriba por presentar alguna afección corporal o bien como método de contención y/o castigo por haber protagonizado alguna conducta problemática, como intentos de escape y conductas agresivas; en tales casos el usuario posiblemente se quede en su dormitorio por horas y saldrá ocasionalmente al pasillo a caminar e intercambiar palabras con otro usuario o funcionario que esté a cargo del segundo piso.
Volviendo al primer piso, después de franquear la puerta de acceso (P1) se ingresa a un pasillo38, en el comienzo de este y desplazándose hacia el poniente se ubican a mano izquierda (sur) algunas oficinas y por la derecha (norte) tres salas donde se realizan diversas actividades que cuentan con la participación de usuarios; respecto a las oficinas39 y la sala de estar de funcionarios del personal40, me limitaré a señalar que cada una de ellas alberga parte de las actividades de éstos últimos, tanto laborales como recreativas, además, parte de las interacciones entre funcionarios y usuarios se desarrollan en estos espacios, concretamente entrevistas y otras actividades desarrolladas por los funcionarios profesionales de la unidad.
Las salas 1, 2 y 3 son el escenario permanente de reuniones, talleres y otros contextos formales, todas ellas se mantienen cerradas con llave y es poco frecuente que los usuarios que entran permanezcan por mucho tiempo en su interior, aunque observé a usuarios que utilizaban estos espacios de manera informal cuando los encontraban abiertos.
En la sala 1 se desarrollan varios de los talleres orientados para los usuarios, así como algunas reuniones de funcionarios, en su interior hay casilleros utilizados por miembros del personal, una pizarra, un par de sillones e igual número de mesas pequeñas. Es un espacio amplio con pocos muebles, con capacidad de albergar una gran cantidad de personas mediante la utilización de las sillas que están apiladas en un costado.
La sala 2 está equipada con diversos elementos para producir objetos manufacturados (dibujos, pinturas, tejidos, etc.), la que es empleada para realizar los talleres de pintura y ergoterapia, pero también sirve de depósito para insumos de estos mi os talleres que también se realizan en otras unidades del hospital.
La sala 3 está equipada con máquinas y objetos utilizados por los kinesiólogos del hospital, sirve fundamentalmente para sesiones individuales de usuarios de la U.M.E. y otras unidades, y no se utiliza para talleres u otro tipo de actividades grupales por lo reducido del espacio para desplazarse.
Siguiendo por el pasillo se encuentra la sala del repostero o cocina, el comedor, otra oficina, la sala de esterilización41 y finalmente la sala de estar, donde está la puerta de acceso (P4) al patio oeste.
La sala del repostero es la cocina de la unidad, en su interior podemos encontrar distintos artefactos y objetos que caracterizan a una cocina, sin embargo en la mayoría de las ocasiones allí no se preparan los alimentos sino en una dependencia localizada al lado del casino (central de alimentación), lugar donde se concentra la preparación de alimentos para la mayoría de los dispositivos del hospital así como para los funcionarios que trabajan en ellos; se excluyen de manera parcial las unidades diurnas, pues algunos días son los propios usuarios –con la supervisión y ayuda de los funcionarios- quienes realizan esta tarea. Estas últimas unidades tienen la política de no recibir (todos) los alimentos preparados, sino sólo los ingredientes, con el fin de integrar a los usuarios en las prácticas asociadas a la alimentación, en el marco de su entrenamiento en habilidades de la vida diaria.
. El comedor es un espacio amplio próximo a la sala de estar y la cocina, con ventanales que permiten el ingreso de bastante luz durante el día, allí se ubican numerosas mesas y sillas pensadas básicamente para utilizarse en los momentos de alimentación (desayuno, almuerzo, once, cena y meriendas), pero también es frecuente que allí se desarrollen algunos talleres, como ergoterapia y el taller de estimulación cognitiva. El comedor es el único espacio en la U.M.E. que tiene suficiente cantidad de mesas para albergar a todos los usuarios, y a pesar de que su función básica es servir de lugar para alimentarse, tal criterio era transgredido sistemáticamente por los usuarios, quienes tenían
la costumbre de asistir allí sólo para consumir los alimentos que son servidos en plato42, por otro lado, también era posible observar a algunos usuarios que ocupaban el comedor para permanecer ratos en soledad, ocasión en que generalmente escuchaban música en un dispositivo mp3 particular o en la radio portátil de la unidad. Cambiando la disposición de las mesas era posible desarrollar talleres, o bien se transportaban las mesas y sillas a otros espacios, como la sala de estar (para efectuar la asamblea semanal) o la sala 2 (para ergoterapia) El taller de estimulación cognitiva se realizó en el comedor durante la primera fase de un programa llamado I.P.T., que implica la manipulación de unas tarjetas con figuras geométricas y otros elementos, luego el taller se trasladó a la sala 1 porque para la segunda fase del programa se requería una pizarra.
La sala de estar y el pasillo son dos espacios de importancia puesto que allí se concentra parte importante de las actividades que desarrollan los usuarios de esta unidad durante el día, esto fue muy evidente en el período de mi trabajo de campo cuando los usuarios no podían salir con frecuencia al patio, porque parte de la reja perimetral oeste estaba semi-caída. La sala de estar es un espacio grande, con varios ventanales, que tiene sillones dispuestos en semicírculo, en una esquina hay un televisor y una repisa con libros43, en las paredes hay fotos44, algunos paneles con información y dibujos hechos por los usuarios, además hay una puerta que permite acceder al patio occidental.
Los patios oriental (este) y occidental (oeste), cuyas zonas están delimitadas en el mapa del hospital con las letras ay brespectivamente, son espacios ocupados por los usuarios en el momento conocido como salida al patio u hora del cigarro. Estos son los lugares inmediatamente próximos al edificio de la U.M.E., abiertos, donde los usuarios pueden caminar, interactuar, observar el paisaje, etc., y se pueden definir como espacios de esparcimiento, donde los sujetos (usuarios y funcionarios) desarrollan modalidades de acción e interacción distintas a las expresadas al interior del edificio.
Así como señalaba anteriormente, además debe tomarse en cuenta un fenómeno circunstancial que afectó de manera importante la delimitación socio-espacial de la unidad, y el curso regular de la rutina: algunos meses antes de que comenzara mi trabajo de campo se había caído la parte superior de la reja perimetral occidental del hospital, justamente la que delimita el espacio que sirve de patio para la mayoría de las unidades de estadía completa; el problema es que si algún usuario traspasaba lo que quedaba de reja corría el riesgo de una caída de alrededor de 15 metros de altura directa al concreto. Poco antes que yo terminara mi trabajo de campo arreglaron la reja y entonces permitieron a los usuarios de la U.M.E. moverse de manera más libre entre el patio occidental y el interior del edificio, lo que según funcionarios era la modalidad acostumbrada antes que se estropeara la reja.
En el patio occidental era común observar a usuarios de distintas unidades bajo la supervisión de paramédicos, y en ocasiones era posible verlos interactuar entre sí (a pesar de que estaban prohibidos los contactos entre usuarios de distintas unidades), por otro lado en el patio oriental transitan permanentemente funcionarios, visitas y otras personas además de los usuarios, donde las interacciones sociales son mucho más frecuentes, esto ocurre porque este espacio tiene una función de “corredor”, conectando las instalaciones del sector suroeste del hospital.
Otros de los espacios exteriores que los usuarios de la U.M.E. visitaban son el casino y la central de alimentación, que están localizados al final del “corredor” señalado; el primero a veces era empleado para sesiones extraordinarias de ciertos talleres y en ocasiones fiestas organizadas por colectivos de beneficencia45, mientras que el segundo sólo cuando algunos usuarios iban a buscar los alimentos que serán consumidos en la U.M.E.
El kiosko es otro de los espacios del hospital que pueden visitar los usuarios de la U.M.E., y se les permite para que compren alimentos y bebidas, generalmente los días viernes (de paga) o los primeros días de la semana que es cuando la mayoría de ellos tiene dinero.
Los espacios que he mencionado son los más frecuentados por los usuarios de la U.M.E., aunque no debe considerarse esta lista como definitiva ni válida para todos ellos, por dos razones: es posible que los usuarios sean llevados a la capilla (para presenciar un evento por ejemplo), a la cancha de fútbol, o a otros espacios, considerando que el modelo terapéutico exige la producción de múltiples contextos sociales con el fin de promover el desarrollo psicosocial de los usuarios; y segundo, porque cada uno de ellos tiene requerimientos particulares, por lo que es posible que transiten por distintos dispositivos y espacios del hospital antes, durante y después de haber estado internados en la U.M.E., configurándose así una carrera institucional única para cada caso.46
2.- Rutina institucional de la U.M.E.
La rutina institucional de la U.M.E. es el conjunto de momentos y actividades realizas en la unidad, la cual se estructura a partir de un horario semanal47 instituido para los días hábiles, de los cuales pueden distinguirse al menos dos tipos de momentos, unos orientados por criterios terapéuticos y otros de “recreación-esparcimiento”. Por cierto que parte importante de las actividades ocurre al margen de los momentos formales establecidos por la institución, con ello me refiero a los momentos cotidianos y otros que he denominado como extraordinarios, por presentarse sólo en limitadas ocasiones.
Este punto del informe se orienta a la descripción, aunque sea de forma general, de los elementos que constituyen la rutina institucional en que participan los usuarios de la U.M.E., con el objetivo de identificar lo fundamental de cada uno de los momentos y actividades realizadas por éstos. Se debe considerar el hecho de que a ciertos momentos nunca asistí o sólo lo hice de manera ocasional, lo que impide –al menos por ahora- una aproximación más sistemática.
Talleres de intervención psicosocial y otros momentos formales.
Los talleres de intervención psicosocial48 son actividades dirigidas por distintos funcionarios de la U.M.E., en que se asiste a los usuarios en el marco de los procesos terapéuticos de la unidad, los que persiguen la rehabilitación de éstos últimos en distintos ámbitos de su condición de vida ; podemos encontrar talleres que son obligatorios mientras otros son de libre asistencia, así como otros que requieren la asistencia de un grupo específico de usuarios. Los talleres se realizan durante las mañanas y algunas tardes de los días hábiles, donde cabe señalar la enorme relevancia que tienen en la rutina de aquellos días, ya sea en su ocurrencia o ausencia.
Como puede verse en los talleres de la U.M.E., cada uno está orientado a trabajar dimensiones específicas del plan de rehabilitación, en el marco de un enfoque integral del mismo, que incluye entre otras cosas: manejo de la adicción a drogas, desarrollo personal, cultura general y estimulación intelectual, etc. Algunos talleres trabajan con un número reducido de usuarios y se focalizan en problemáticas específicas mientras que hay otros de interés general que requieren la participación de todos, aunque hay usuarios que en ciertos talleres se niegan a cooperar y/o se comportan de manera indeseable, entonces quedan excluidos de participar o bien son expulsados mientras se realiza49.
Un tipo especial de talleres son aquellos orientados al entrenamiento de habilidades de la vida diaria (E.H.V.D.), como lavado de ropa y otras varias actividades que aparecen en el horario de la U.M.E.: 1) Activación física, jardinería y juegos de salón, 2) Levantada y aseo de pieza y, 3) Orden y aseo de ropa. Respecto al lavado de ropa hubo inconvenientes para su desarrollo puesto que tal actividad además cumplía el objetivo de lavar la ropa utilizada por los usuarios de la unidad; el problema radicaba en que era complicado organizar un sistema de turnos adecuado para cada usuario y su tutor, entonces se prefería hacer un uso más libre de esta herramienta, más adaptada a necesidades de tipo básico que de tipo secundario, en este caso se privilegiaría la higiene por sobre lo formativo, aunque ambas constituyen pilares de la “rehabilitación” del usuario U.M.E.
Otro tipo de momentos formales que complementa el trabajo de los talleres y el E.H.V.D. son aquellos encuentros que sostienen los usuarios con los funcionarios profesionales de la unidad en forma privada, ocasiones en que les practican entrevistas, trabajos focalizados, etc. Estas actividades son desarrolladas en razón del tiempo que dispongan los funcionarios correspondientes, por lo tanto pueden ocurrir en momentos de cualquier tipo (formal, cotidiano y extraordinario) durante las mañanas y tardes de los días hábiles, que es cuando este grupo de f uncionarios trabaja en el hospital.
Momentos y actividades cotidianas.
Los primeros momentos de la mañana no están exentos de complicaciones para los funcionarios, puesto que algunos usuarios demoran bastante en levantarse de sus camas a la hora estipulada (8:00 a.m.), realizar las prácticas de aseo corporal50 además de ordenar la habitación y sus pertenencias personales51; grupo que contrasta con otro que en poco tiempo está preparado para bajar y desayunar, básicamente con el objetivo de salir al patio y quedar con un poco de tiempo libre antes de que empiece el primer taller del día. El problema que implica esto para la instituciónes la asunción de su imposibilidad en cuanto a la homogeneización efectiva de los procesos diarios de la unidad.
Estos primeros momentos son bastante comentados por los funcionarios en las reuniones de cambio de turno52, fundamentalmente a causa de la trabajosa labor de asistir a algunos usuarios en tareas como despertarse, ducharse, vestirse, y lo más difícil, hacer que todos los usuarios lleguen a una hora razonable y relativamente homogénea al desayuno.
También en la m añana algunos usuarios reciben medicamentos 53 y luego bajan a desayunar al comedor, para posteriormente quedarse en el pasillo dando unas vueltas, quedarse en la sala de estar sentados o echados en los sillones, o bien salir al patio en caso que se permitiese salir.
Durante la mañana de los días hábiles se realizan uno o dos talleres de intervención psicosocial, y entre la realización de estos y los momentos de alimentación54 se encuentranlos momentos de ocio55, que general m ente son salidas al patio o bien actividades grupales que implican música y baile (el “karaoke” también es una práctica común), aunque la mayoría de las veces la situación era encontrar a los usuarios deambulando en silencio por el pasillo y la sala de estar, intercambiando algunas palabras con un funcionario o compañero de unidad, viendo televisión, etc. Como en los fines de semana no hay talleres los momentos de ocio se prolongaban por todo el día, siendo posible también la realización de salidas sabatinas56.
La salida al patio, lo que los propios usuarios y funcionarios denominan hora del cigarro57 corresponde a un momento de ocio, y es uno de los más importantes del día pues permite el desarrollo de actividades y conductas distintas a las habituales (efectuadas al interior del edificio U.M.E.): disfrutar el paisaje, respirar aire fresco, caminar, observar e interactuar con otras personas, etc. La actividad típica en las salidas al patio consistía en que algunos usuarios se agrupaban y conversaban, generalmente con la compañía de algún paramédico, mientras otros caminaban o se quedaban solitarios en algún lugar del patio.
Estos momentos también significan un riesgo para la institución y los funcionarios, pues surgen nuevas problemáticas a considerar, tales como el abuso del tabaco, la posibilidad de escapes, entre otras. Respecto al problema de los riesgos asumidos por la U.M.E., cabe mencionar que hubo un cambio importante poco antes de que yo terminara mi trabajo de campo, porque al haberse solucionado el problema de la reja58 se les permitió a los usuarios salir cuando quisieran al patio occidental, esto con la condición de que no se estuviera realizando un taller u otra actividad formal.
Ambos patios -oriental y occidental- eran empleados para la llamada hora del cigarro, siendo común que los usuarios salieran como promedio 4 o 5 veces al día por un período aproximado de media hora; el más utilizado era el patio occidental, en que a falta de otras actividades la salida podía extenderse por horas, como ocurría en algunas tardes calurosas, jornadas significativamente más relajadas que la mañana.
La mañana se interrumpe con el llamado a almorzar que ocurre a las 12:30, allí los usuarios acuden a co m er y luego se van al segundo piso para la siesta, la que consiste en una siesta rutinizada59 pues los usuarios no duermen ni se recuestan necesariamente sino que también desarrollan otras actividades al interior de sus dormitorios o en las restantes dependencias del segundo piso. Algunos usuarios se recuestan y duermen60, otros escuchan música con sus dispositivos MP3 o con la radio de la unidad, mientras otros se mueven entre el dormitorio, el pasillo y los baños.La jornada de la tarde comienza cuando los usuarios bajan de la siesta e ingresan a un taller61, desde ese momento hasta las 18:30 (hora de la cena) todo ocurre de manera similar a la mañana, aunque el horario está menos ajustado y se goza de más tiempo libre; debido a esta mayor libertad de acción los usuarios pasan más tiempo en el patio donde puede vérseles caminar y/o hacer algo de actividad física62, ver películas en la sala de estar63, o bien recibir visitas. Después de la cena (18:30), los usuarios quedan sin ninguna actividad formal hasta las 20:30 (que es la hora para subir al segundo piso), este período de tiempo es eminentemente de ocio, y lo más común es que se mantuviera la puerta abierta al patio (cualquiera de los dos) para los usuarios que quisieran fumar o salir por última vez en el día, cabe destacar que en invierno hace bastante frío y oscurece temprano (incluso antes de la cena), por lo que varios usuarios preferían quedarse en la sala de estar viendo canales de televisión abierta o películas proporcionadas por algún funcionario o estudiante.64.
A las 20:30 cualquier actividad se termina abruptamente pues los usuarios son conducidos al segundo piso, lo siguiente es que los para m édicos ad m i nistren los medicamentos correspondientes a esta hora, antes de que los usuarios se preparen para acostar y dormir, luego la actividad social se concentra en los baños y en los pasillos, donde los usuarios conversan y paulatinamente ingresan a sus respectivos dormitorios.
Lo que ocurre durante la noche es uno de los momentos que no pude observar en persona, sino que me tuve que valer de las informaciones proporcionadas tanto por funcionarios como usuarios. Se trata básicamente de un contexto en que predominan las idas al baño o las situaciones inesperadas que interrumpen la tranquilidad de la noche: desvelamiento de algunos usuarios, conductas con presencia de “síntomas positivos” (alucinaciones, delirios), signos de enfermedad orgánica, etc. Por otro lado, desconozco las prácticas sociales de los compañeros de dormitorio en el marco de la noche, aunque tengo entendido que varios acostumbran hablar antes de dormir, bromear, e incluso supe de usuarios que conociéndose de esta manera desarrollaron fuertes lazos de solidaridad, lo que indica que la noche es un momento fundamental en la construcción de relaciones interpersonales, así como los procesos individuales de cada usuario en cuanto a su carrera institucional.
Momentos extraordinarios.
Los momentos extraordinarios son poco frecuentes pero sumamente importantes desde el punto de vista del usuario, pues en su mayoría corresponden a actividades recreativas y afectivas; me voy a referir a visitas, salida del sábado y celebraciones. A pesar de ser ocasionales, algunos de estos momentos están consignados en la planificación de actividades confeccionada por el equipo de funcionarios profesionales (celebraciones y salida del sábado) así como en el horario semanal (visitas)
Las visitas son momentos que presentan una complejidad especial, que se comprenden mejor si tomamos en cuenta las relaciones interpersonales que sostienen los usuarios y sus familiares (o visitas en general), y la injerencia que tiene la institución en las interacciones que éstos despliegan en el contexto de la U.M.E. La razón por la cual clasifico este momento como extraordinario es sencillo porque es poco común que un usuario reciba visitas periódicas: unos pocos recibían visitas una vez por semana, otros los visitaban una vez al mes, otros podían salir los fines de semana, mientras que otros prácticamente no tenían contacto con personas externas al hospital. Además, considerar que las visitas semanales que recibían algunos usuarios fueron facilitadas por el hecho que sus familiares se encontraban asistiendo a un programa de psicoeducación para familiares responsables que funcionaba en dependencias de la U.M.E. los días martes en la tarde.
Los momentos de visita sucedían como señalo a continuación: primero llegaba la visita (principalmente las tardes consideradas para tal propósito65) que debía primero identificarse como familiar o persona significativa de un usuario antes de ingresar a la unidad, entonces se reunía con el usuario en algún lugar del hospital, preferentemente apartados de los demás usuarios de la U.M.E. (en ocasiones iban hacia el kiosko o caminaban por los patios), después el visitante se iba, no sin antes -como sucedía en la mayoría de los casos- haberle dejado una bolsa con mercadería al usuario, generalmente alimentos y bebidas.
Otro tipo de momento extraordinario son las salidas del sábado, actividad coordinada por paramédicos y auxiliares de la unidad, y consiste en salidas a distintos lugares de Valparaíso y ciudades colindantes, incluyendo parques, plazas, playas, etc., fundamentalmente espacios de esparcimiento y sociabilidad. El propósito de esta actividad era realizar paseos que contribuyesen al bienestar de los usuarios que se quedan los fines de semana en la U.M.E., y cuenta con la asistencia de usuarios, paramédicos y auxiliares de servicio.
Pese a ser una actividad valorada positivamente tanto por usuarios como funcionarios existen ciertos problemas para llevarla a cabo con regularidad; por motivos administrativos puesto que debían separarse dos equipos (uno para el paseo y otro para quedarse en la U.M.E.), quedando pocos funcionarios para mantener el funcionamiento regular de la unidad y el hospital, otro motivo y quizá más relevante es el hecho de que varios de los usuarios que se quedan los fines de semana en el hospital presentan conductas problemáticas, entonces sacarlos a la calle implica estar atento a toda acción que ellos realicen.
En ocasiones se realizaron celebraciones en la U.M.E. con motivo de festejar situaciones especiales, las que estaban promovidas por los funcionarios de la U.M.E., las razones de estas celebraciones eran los cumpleaños de los usuarios además de algunas despedidas de estudiantes en práctica, por otro lado también pude observar actividades organizadas por instituciones de beneficencia donde asistían usuarios de distintas unidades del hospital para pasar una tarde de ocio.Cuando se hicieron celebraciones en la U.M.E. generalmente se preparaba una comida especial, con este objetivo se trasladaban las mesas del comedor a la sala de estar haciendo una mesa grande, allí nos sentábamos a comer y conversar, tras esto se subía el volumen de la música y algunos bailaban, después todo volvía paulatinamente a la normalidad cuando se acababa la comida y el baile, y se retiraban algunos de los funcionarios. La organización de estas celebraciones consideraba la participación activa de los usuarios en diversas tareas, tales como ordenar la sala de estar y la cocina, preparar los alimentos, etc.; además observé que los usuarios se mostraban bastante motivados y animosos por contribuir al desarrollo del encuentro, ya sea por la comida que degustarían, o bien porque compartirían con los otros internos y funcionarios de un modo distinto.
Sentados en la mesa era posible observar que algunos usuarios conversaban entre sí y con los funcionarios, otros se dedicaban a comer todo lo posible, otros se mantenían distantes. Mientras tanto sonaba la música de la radio, CD o discos de karaoke66, y sólo terminando de comer se subía el volumen para que comenzara el baile y el canto, luego se abría la puerta para que algunos salieran al patio a fumar un cigarrillo o sentarse a descansar.
Es relevante destacar que los usuarios que usualmente presentaban conductas de evitación participaban de las celebraciones en la medida de cuánto durara el momento de permanecer sentados, porque antes y después de esto se iban a sus lugares acostumbrados, en el patio o el pasillo, y en definitiva quienes participaban y animaban el baile y el canto eran los usuarios de siempre (Cristóbal, Pedro, Consuelo, Daniela, Natalia y Marta), en complicidad con los funcionarios y estudiantes presentes.
3.- La carrera institucional del usuario U.M.E. a través de la Red deSalud Mental.67
Con el primer brote psicótico68 el sujeto afectado se enfrenta a dos caminos alternativos en cuanto a la resolución de su “problema”, decisión que dependerá de las condiciones en que se enmarque esta situación: la primera posibilidad es -si acaso la experiencia no fue lo suficientemente intensa- aprender a sobrellevar la primera crisis y próximas sin necesidad de instituciones y/o especialistas de salud mental, la otra posibilidad es precisamente lo contrario, es decir, adherir a algún tipo de tratamiento médico, incluyendo el biomédico y/o psicológico, que puede incluir internación o tratamiento ambulatorio. Esta elección sólo puede realizarla el sujeto que manifiesta una conciencia de sí y -al menos en apariencia- no represente un peligro para sí mismo y/o para otros, pues en los casos de sujetos que están “privados de razón” no se les considera un interlocutor válido y son sus familiares los que deciden la internación o tratamiento correspondiente, o bien otra institución como la justicia; decisiones que erosionan severamente los lazos entre los sujetos y los responsables de su internación involuntaria.
Si un sujeto no se internó tras su primer brote psicótico es probable que lo haga después, dependiendo de la recurrencia e intensidad de los episodios psicóticos y crisis que experimente a partir de ese momento, en esta dirección cabe señalar que la carrera institucional del usuario de salud comienza precisamente cuando el sujeto afectado de estos síntomas acude a instituciones y actores especialistas en la resolución de los problemas que le aquejan.
En cuanto a las “carreras institucionales” de los usuarios que conocí en la U.M.E., de los múltiples recorridos que éstos han efectuado a través de los dispositivos de la red de salud mental, admito que fue una labor investigativa difícil de realizar, considerando que cada usuario traza una trayectoria particular, y porque las carreras institucionales se caracterizan por los quiebres, avances y cambios más que una homogeneidad en el curso de los acontecimientos. Cada trayectoria individual en la red de salud mental depende del curso que siga el trastorno mental y la experiencia vital del sujeto afectado, donde la permanencia en cada uno de los dispositivos puede representarse como etapas de un circuito que culmina con el alta médica, por lo que probablemente el usuario deba volver al mismo dispositivo al cabo de cierto tiempo, quedarse años en un solo dispositivo, moverse continuamente entre uno y otro, o bien mantener una relación casi inexistente con la red por intervalos de años, limitándose éste vínculo a la búsqueda de medicamentos y/o entrevistas ocasionales con algún profesional de la salud.
A pesar de la dificultad para describir de forma sintética los recorridos que realizan los usuarios a través de la red de salud mental, es posible descubrir ciertas regularidades entre estos, básicamente porque existe un orden preestablecido por el MINSAL en cuanto al itinerario que deben seguir usuarios con perfiles psicopatológicos determinados; el nivel primario (SAPU, Consultorios) es la instancia promovida por la institucionalidad de salud para iniciar este movimiento, luego el usuario es derivado al nivel secundario y terciario según el tratamiento que requiera. Tras atenderse en los niveles secundario y terciario, el usuario debería continuar atendiéndose en el nivel primario, en el dispositivo más cercano a su residencia y entorno social.
Los usuarios internados en el Hospital Psiquiátrico del Salvador comúnmente deben trasladarse de una unidad a otra, a medida que se cumplen los plazos y objetivos terapéuticos estipulados para su permanencia en cada dispositivo particular. Este nomadismo intra-hospitalario conlleva dos consecuencias importantes, primero la existencia de ciertos itinerarios que conducen al usuario por las dependencias del hospital, y segundo la situación de desarraigo que esto produce y ahonda la aflicción del usuario. En primer lugar los usuarios son recibidos en el consultorio, donde se les evalúa y posteriormente se les lleva a la Unidad de Cuidados Especiales (U.C.E.), lugar donde reciben un tratamiento intensivo durante un período de alrededor de 10 a 15 días, después sigue una estadía de uno a dos meses en las salas de agudos, o bien la UDD si el trastorno mental se trata de una adicción o consumo abusivo de drogas, y como último recurso de internación está la U.M.E., que es la unidad que implica la estadía más prolongada, de entre seis meses a un año. Finalmente el usuario ingresa a un programa de atención ambulatoria en dispositivos diurnos, dependiendo de sus requerimientos particulares: desarrollo psicosocial, integración socio-comunitaria, capacitación laboral, etc. Respecto a estos últimos dispositivos es muy importante que se ubiquen en un lugar próximo a la residencia de los usuarios, ya que idealmente deben operar en el contexto de las comunidades de origen o referencia del sujeto.
Para los casos de sujetos que pertenecen a un perfil de usuario que requiere de cuidados especiales y que no posee un hogar y/o familiares dispuestos a acogerlos, es posible que se evalúe su ingreso a instituciones tales como hogares y residencias protegidas, donde reciben alojamiento y un ambiente terapéutico las 24 horas del día; varios usuarios de la U.M.E. que conocí en el período de mi trabajo de campo habían estado en alguno de estos dispositivos, y casi la mitad de ellos era candidato para incorporarse a uno de ellos.
En cuanto al dispositivo U.M.E., es significativo el hecho que varios de los usuarios interrogados en la presente investigación comentaron haber estado allí otras veces en el pasado, incluso décadas atrás cuando se trataba de una sala de tipo asilar; por cierto hay que recordar que la U.M.E. sólo se constituyó hace pocos años, pues hasta principios de la presente década se llamaba Unidad de Rehabilitación Integral (U.R.I.), y antes de ello (hasta la década de los 90´s) se llamó Sala de Larga Evolución, aunque siempre ha mantenido una función similar: el brindar rehabilitación para usuarios con trastornos mentales de tipo complejo y resistente.
Este ida y vuelta a través de la red de salud mental provoca que el usuario se acostumbre a un estilo de vida caracterizado por el aislamiento, y prefiera marginarse de establecer relaciones interpersonales fuera del contexto institucional, a diferencia de aquellos sujetos que nunca han sido internados en un hospital psiquiátrico, que lo evitan por la enorme carga simbólica que tienen instituciones de este tipo y el consiguiente estigma social que implica el haber sido un interno.
Algunos usuarios que permanecen en el hospital durante una cantidad de tiempo considerable desarrollan un fuerte arraigo, razón por la que en ocasiones prefieran mantenerse al interior de este último, especialmente aquellos usuarios que no tienen un hogar y/o familiares que estén dispuestos a recibirlos. Los usuarios que prefieren mantenerse en dependencias del hospital son los llamados “usuarios o pacientes institucionalizados”, sujetos que con los años y tras quedar parcialmente desprovistos de los elementos que conformaban su identidad y los roles que desempeñaban en el mundo exterior, se adaptaron efectivamente a la nueva condición de usuario de salud mental. La institucionalización de los usuarios tiene que ver básicamente con las relaciones interpersonales y los afectos que éstos construyen en el contexto del hospital, los que llegan a ser muy intensos, entonces después se les dificulta la partida a un lugar distinto donde deben adaptarse a un nuevo entorno social.
En el sentido de contrarrestar el fenómeno de los usuarios institucionalizados, el nuevo modelo de salud mental intenta destrabar el servicio en los hospitales y promover el fortalecimiento de nuevos dispositivos pseudoasilares de carácter privado, los cuales se encargan del tratamiento y reclusión de los usuarios más resistentes y/o problemáticos. Una crítica bastante socializada entre los funcionarios es que los recursos dispuestos por el S.S.V.S.A. no dan abasto aún para la consolidación del nuevo modelo (sostenido en el maridaje público/privado), y es un error operacional tener usuarios dando vueltas entre distintos dispositivos del hospital por no existir cupo en las instituciones creadas para proveerles asilo temporal (previo de la reintegración a sus redes sociales), así como otras instituciones dedicadas a capacitarlos y desarrollarlos mediante actividades terapéuticas, sociales, laborales, etc. Personalmente pude constatar las historias de ciertos usuarios (de la U.M.E. y otras unidades) en que el hospital psiquiátrico terminó transformándose en el escenario de sus actividades cotidianas, porque les fue muy difícil retornar a sus entornos sociales y a desempeñar los roles que anteriormente le eran acostumbrados; lo anterior devela la precariedad del sistema de salud en Chile que aún no cubre las expectativas básicas de disponibilidad y movilidad entre los dispositivos de la red de salud mental.
IV. Conductas e interacciones sociales problemáticas.
Las conductas e interacciones sociales problemáticas son una clase de comportamientos efectuados por los usuarios y que están prohibidos o sólo pueden realizarse de forma parcial, razón por la cual son objeto de permanente evaluación e intervención por parte de los funcionarios. Además, tales comportamientos son una porción importante del material clínico con que el equipo de funcionarios (y los distintos equipos de funcionarios del hospital) construye una mirada sobre los procesos sociales e individuales en la unidad, así como la manera efectiva de regularlos de acuerdo a normas sociales de comportamiento, lo que defino como política de manejo de comportamientos problemáticos.
La política de manejo de comportamientos problemáticos de los usuarios es una estrategia institucional que persigue la aculturación de éstos últimos así como el sostenimiento del orden social al interior de la unidad, previniendo y controlando situaciones complejas. Uno de los aspectos más destacables del proceso de aculturación del usuario U.M.E. es una forma de aleccionamiento en conductas socialmente correctas, y que espera como resultado el aprendizaje de un proceder semejante al de las personas normales, de modo de ajustarse a las distintas situaciones sociales en que participe.
Cabe señalar que varios de los comportamientos problemáticos de los usuarios pueden definirse como prácticas de resistencia y/o adaptación desplegadas por ellos, en algunos casos de forma calculada y orientada por fines específicos, como conseguir privilegios o una posición social dominante.
Por otro lado, es importante tener presente un prejuicio bastante extendido acerca de los comportamientos abordados en este capítulo, los que de manera ingenua pueden ser homologados con un concepto de anormalidad y enfermedad, pero estos no son consecuencia necesaria de un trastorno mental, sino costumbres que el usuario ha ido desarrollando y perfeccionando a lo largo de su vida o incluso en el contexto del hospital y la U.M.E., por tanto son objeto de análisis para un enfoque multidisciplinario que indague sus muchos alcances: médicos, psicológicos, políticos, pedagógicos, etc..
Este capítulo responde a dos preguntas que surgieron en el proceso de investigación y que parecen claves para construir una primera mirada acerca de los procesos socioculturales de la U.M.E.: ¿Cuáles son los comportamientos clasificados como problemáticos que expresan los usuarios de la U.M.E? y ¿qué hace la institución y los funcionarios al respecto? Queda pendiente una reflexión acerca de los criterios mediante los cuales se establece la valoración de los comportamientos de los usuarios, tema que intento ahondar en las conclusiones.
Los primeros dos puntos del presente capítulo corresponden a comportamientos de usuarios que implican riesgos y complicaciones en el funcionamiento normal de la unidad, y son clasificados en varios casos como transgresiones graves de las normas de conducta, de acuerdo a la perspectiva institucional: “comportamiento erótico-sexual y usos del cuerpo relacionados” y “agresiones y auto-agresiones”. Estos comportamientos encierran un peligro que intenta ser conjurado por medio de una estricta política de control social, cuya puesta en ejecución corre por parte de los funcionarios de la unidad.
En segundo lugar incluyo las conductas que pueden definirse como formas de resistencia a las actividades desarrolladas en la unidad: “interferencia y resistencia al trabajo en talleres” y “escapes o fugas”.
El tercer tipo de comportamientos problemáticos son aquellos que se desarrollan entre usuarios con motivo de situaciones cotidianas y que evidencian la posesión y uso asimétrico de poder entre ellos: “bromas y acciones humorísticas”, “intercambios económicos”, y “auto-regulación de la conducta”. Y similar a los anteriores, incluyo las “conductas manipulativas”, que defino como comportamientos desplegados por los usuarios con el objetivo de obtener beneficios o la satisfacción de deseos individuales, en el contexto de la permanente negociación y juego que sostienen con los funcionarios y demás usuarios de la U.M.E.
El cuarto grupo -final- de comportamientos problemáticos son aquellos que presentan el menor grado de conflictividad con el desarrollo de las actividades cotidianas, aunque no por ello dejan de ser objeto de preocupación de los funcionarios, especialmente porque son hábitos autodestructivos y/o desacreditadores69 de los usuarios: “comportamientos y hábitos en la alimentación” y “cigarrillos y tabaquismo”.
Por último, admitir la imposibilidad de reducir la enorme variedad de comportamientos que expresan los usuarios de la U.M.E. a una colección de conductas e interacciones sociales problemáticas, considerando que esta unidad es un escenario en permanente proceso de transformación, con nuevos escenarios, actores y actuaciones. Es menester reconocer el rol activo de los usuarios en las situaciones y procesos socioculturales de la U.M.E., además de poner atención a las estrategias y técnicas empleadas por los funcionarios de la unidad para regular y/o reprimir los comportamientos descritos en este capítulo.
1.- Comportamiento erótico-sexual y usos del cuerpo relacionados.
Las conductas e interacciones sociales susceptibles de ser clasificadas como erótico- sexuales deben considerarse en relación al contexto en que se desarrollan, es decir, teniendo en cuenta las condiciones y características de los procesos socioculturales de la U.M.E.
El usuario de la U.M.E. es un actor inserto en un contexto sociocultural y material caracterizado por el aislamiento y la carencia, su permanencia allí persigue el tratamiento de su trastorno mental previamente diagnosticado como grave y complejo, sin embargo, es un sujeto con necesidades, deseos y hábitos como cualquier otro, que no dudará en consumarlos y de paso transgredir los límites permitidos en la unidad, como aquellos comportamientos de tipo erótico-sexual y otras formas de expresión corporal problemáticas, que la mayoría de los casos conllevan sanciones y reprensiones por parte de los funcionarios, con mayor razón si además se incurre en algún tipo de agresión.
Algunos funcionarios con quienes conversé señalaron que antiguamente los usuarios utilizaban los patios para hacer deposiciones, orinar y/o realizar prácticas sexuales; estos funcionarios llevan trabajando en el hospital por largo tiempo, algunos incluso tres décadas, y narraban que hace poco más de una década todavía era posible ver a los usuarios teniendo relaciones sexuales entre los matorrales o algún lugar escondido en el patio. Un funcionario refiriéndose a lo anterior, comentó que bajo tales circunstancias los usuarios tenían relaciones sexuales como animales, otros enfatizaron el carácter desinhibido y erotizado de ciertos usuarios de esa época y sobretodo de épocas anteriores, atribuyendo como causa de este comportamiento el entorno terapéutico en que se insertaba el sujeto (un modelo terapéutico de tipo asilar), pero también se reconoce abiertamente la ineficacia de los fármacos antipsicóticos tradicionales, que no “contenían” efectivamente al usuario, además de la multiplicidad de efectos secundarios que producen.
En la actualidad, mediante una política institucional que vela por la enseñanza de un uso apropiado del cuerpo70, se pone cuidadosa atención en regular y reprimir toda forma de contacto corporal que sugiriera la existencia de una relación interpersonal amorosa -o netamente sexual- al interior de la U.M.E. El propósito de esta regulación es por un lado construir una economía sexual en la U.M.E., sumamente restrictiva y funcional a la economía organizacional del hospital, pero también cumplir un objetivo de largo aliento, que es la exhortación hecha a los usuarios para que adhieran a la norma social dominante en cuanto a inhibición de usos y partes del cuerpo, algo parecido a educarlo en el sentimiento del pudor y la práctica de un “borramiento ritualizado del cuerpo”: “[…] toda sociedad implica la ritualización de las actividades corporales. En todo momento el sujeto simboliza, a través del cuerpo (gestos, mímicas, etc.) la tonalidad de las relaciones con el mundo. (…) Sin embargo, las sociedades pueden elegir entre colocarlo a la sombra o a la luz de la sociabilidad. Pueden elegir entre la danza y la mirada, entre la borrachera y el espectáculo, entre la inclusión o la exclusión relativas de las modalidades sensoriales y cinéticas de la condición humana. Las sociedades occidentales eligieron la distancia y, por lo tanto, privilegiaron la mirada (infra) y, al mismo tiempo, condenaron al olfato, al tacto, al oído e incluso al gusto, a la indigencia.” (Le Breton, 1995: 122-123)
De los usuarios que conocí en la U.M.E. no todos manifestaban interés por sostener interacciones erótico-sexuales71, mientras que algunos persistían en conductas de este tipo a pesar de la prohibición, lo que indica que pese a los mecanismos de control del hospital -en esta y otras materias- los usuarios igualmente desarrollan estrategias para realizar acciones deseadas por ellos.
Respecto de la valoración que hacen los funcionarios sobre los comportamientos sexuales de los usuarios, un paramédico de la U.M.E. me comentaba que a juicio personal lo más reprobable es cuando personas sin mayor discernimiento tienen prácticas sexuales y relaciones amorosas, especialmente en los casos cuando una esté abusando de la otra, en el caso contrario -de haber libre consentimiento- él se manifestaba abiertamente a favor.
Finalmente, cabe reconocer la dificultad para investigar los comportamientos erótico-sexuales de los usuarios, así como los usos del cuerpo que se encuentran en el límite de tal definición, fundamentalmente porque muchas de tales prácticas ocurren en la privacidad, además porque no se sabe la intencionalidad de los actores (los usuarios en este caso) a menos que los interroguemos; por lo anterior tengo cuidado en delimitar únicamente aquellos comportamientos y usos del cuerpo problemáticos que se asemejan al nebuloso campo de prácticas erótico-sexuales, y que son observables en la U.M.E. al margen de lo que estimen los sujetos participantes.
La variedad de conductas e interacciones sociales abordadas en este punto no pretende acabar el tema estudiado, puesto que se trata de procesos individuales y sociales complejos y cambiantes.
Interés-desinterés en la dimensión erótico-sexual.
Ciertos usuarios exhibían una voluntad permanente de conocer posibles compañeros sexuales y/o amorosos durante su internación en la U.M.E., mientras que otros no expresaban ninguna actitud que aparentara ir en esa dirección. Los comportamientos erótico-sexuales tanto del primer como del segundo grupo de usuarios suscitan un gran debate en el campo de la salud mental, básica m ente porque los primeros serían sujetos viviendo una sexualidad desmedida, que -de acuerdo a la política de rehabilitación- debe ser corregida y reinscrita dentro de cierto margen de normalidad, mientras que en el otro grupo la evitación de los intercambios erótico-sexuales se atribuye a una anormal falta de apetito sexual que puede tener múltiples causas: varios médicos y otros profesionales de la salud señalan que es consecuencia de determinados fármacos que reciben los usuarios, que actúan como inhibidores del deseo erótico alterando los procesos fisicoquímicos del cuerpo asociados a este; también se menciona la esquizofrenia y otras psicopatologías similares como causa de un deterioro de la capacidad de conformar y sostener relaciones afectivas, provocándose el olvido gradual de los comportamientos en que estas se expresan.
Primero me referiré a los usuarios del primer grupo –los sexualmente proactivos- que eran Cristóbal, Pedro, Martín, Daniela, Natalia, Gloria, y en menor medida Mónica y Esteban. Los tres primeros usuarios varones que señalo poseían en común ser muy activos en el plano de la sexualidad, la diferencia entre ellos estriba en que mientras Cristóbal y Pedro son usuarios que tienen un mejor manejo de los códigos interaccionales, logran efectivamente tener encuentros de tipo erótico-sexual, por el contrario Martín es incapaz de desarrollarlos y parece más bien alguien que está obsesionado con temáticas sexuales a la vez que actúa sumamente torpe cuando se dirige hacia alguna mujer presente72. El otro usuario hombre que incluyo en este grupo (Esteban) tenía una actitud menos decidida y evidente en la persecución de interacciones erótico-sexuales, aunque sí manifestaba tener la intención de hacerlo, pero con nadie de la U.M.E.
Dos de las usuarias (Daniela y Natalia) que sostuvieron intercambios erótico- sexuales (besos y caricias) con otros usuarios del hospital, se caracterizaban por ser las mujeres más sexualmente proactivas en la U.M.E., las que tenían en común la misma edad y similar diagnóstico (trastorno límite), además que ambas desarrollaron vínculos pseudo- amorosos con usuarios de la unidad, Pedro y Cristóbal73 respectivamente. Por otro lado, Gloria era una usuaria bastante distinta en comparación a las usuarias recién nombradas, puesto que en ocasiones manifestaba una clara intención amorosa, pero en segundos su conducta variaba desde una actitud coqueta a una caprichosa y airada; podría decirse que ella se asemeja a Martín en el sentido que vive una sexualidad atípica , pues en la interacción con el otro no le es posible conducirse con un comportamiento ajustado a los códigos sociales dominantes.
Mónica es una usuaria a la cual me referiré de manera extensiva en el próximo punto en que se abordan las formas de contacto corporal correspondido, y que justamente nos da cuenta de la dificultad para caracterizar su comportamiento como guiado por intenciones erótico-sexuales.
En el caso de los usuarios que aparentemente no tenían aspiraciones de tipo erótico- sexual se puede hablar de dos grupos: 1) quienes no presentaban actitudes evidentes que delataran una intención de este tipo, pero lo manifestaban de forma soterrada y expresando verbalmente su interés, como Esteban, Sebastián y Consuelo; 2) quienes además de presentar una actitud distante hacia posibles compañeros(as) ratificaban -verbalmente o por medio de su comportamiento- su indiferencia de sostener intercambios con ellos(as), como me señaló Mario.
Contacto corporal y sexualidad.
Las distintas formas de contacto corporal (caricias, abrazos, besos, etc.) son dimensiones de la comunicación paralingüística empleada por los usuarios para interactuar entre sí y con los funcionarios. En la U.M.E. pueden observarse varios tipos de contacto corporal, desde los que practican personas de un mismo sexo y edad y que pudieran clasificarse como “gestos de amistad y/o solidaridad”, las que realizan personas de diferente edad y que podrían ser análogos a los roles filiales (padre)(madre)–(hijo)(hija)”, o bien las que realizan personas de similar edad y del sexo opuesto (generalmente), con la emergencia de formas más específicas de caricias, abrazos, besos y tocaciones, indicativos de una interacción erótico-sexual.
Mónica y Pedro a veces se acariciaban con gran afecto, el contacto entre ambos lo caracterizo como de tipo filial, aunque la base de tal afirmación no es precisamente por el tipo de caricias sino un prejuicio basado en la enorme diferencia de edad entre ellos (70 ella y 30 él), los que permanecían juntos durante parte importante del día, y en ocasiones se acariciaban con gran entrega, entonces se tomaban de las manos, alguno masajeaba la cabeza y hombros del otro, en una ocasión observé que Pedro besaba la mano a Mónica y le sobó la mejilla delicadamente con su mano, conductas que fácilmente podrían interpretarse como signos de una incipiente relación amorosa.
Las interacciones que sostienen Pedro y Mónica en el hospital -y de otros usuarios que hablaré a continuación- son ejemplos de lo difícil que es catalogar las relaciones interpersonales de los usuarios considerando tan sólo las expresiones corporales de éstos, lo que sólo puede ser profundizado mediante un estudio de las subjetividades implicadas en tal proceso. A propósito de esto, un dato para comprender más acerca de las interacciones erótico-sexuales entre Mónica y Pedro, es un antecedente recogido en una conversación que tuve con Mónica, donde ésta señalaba tener la duda de si sus sentimientos por los usuarios hombres de la U.M.E. -que son todos muy jóvenes para ella- son de tipo maternal (filial) o erótico-sexual.
Por otro lado, agregar el caso de Daniela y Natalia, usuarias que a veces se paseaban por el patio tomadas de la mano, esta conducta la vi repetirse sólo en contadas ocasiones mientras se les consideró amigas, porque se brindaban apoyo y afecto entre sí. Algo similar ocurrió cuando vino de visita el hijo de Mónica, y ambos pasearon por los patios del hospital tomados del brazo, esta situación se trata del encuentro de una madre con su hijo el cual no veía hace décadas. Contactos corporales de este tipo ocurren poco en la rutina de la U.M.E., a excepción de momentos tales como el taller de kinesiología, donde los usuarios deben tocarse entre sí en el contexto de juegos y ejercicios físicos.
Interacciones erótico-sexuales.
Durante los tres meses que estuve en la U.M.E. no pude verificar la formación de una pareja amorosa que reuniera las condiciones de tal, a excepción de unos pocos usuarios que sostuvieron encuentros breves con compañeros(as) de la unidad y/o de otras unidades, además de usuarios que mantenían relaciones amorosas con personas externas al hospital.
El aparente desinterés de varios de los usuarios de la U.M.E. por lograr encuentros erótico-sexuales contrastaba con el enorme interés que mostraban unos pocos que persistían en esta clase de comportamiento, que los hacía enfrentarse permanentemente a la política de manejo de comportamientos problemáticos, la que permite sólo expresiones públicas y controladas de contacto corporal y muestras de afecto entre los usuarios.
En este apartado hablaré sobre las interacciones erótico-sexuales que pude observar durante mi trabajo de campo, las que dividiré en tres tipos: a) entre usuarios de la U.M.E., b) entre un usuario de la U.M.E. y uno de otra unidad y, c) entre un usuario de la U.M.E. y un sujeto del mundo exterior (en momentos de visita)
a) Uno de los casos más problemáticos para los funcionarios de la U.M.E. era el de Cristóbal y Natalia, quienes durante un par de semanas fueron vistos varias veces dándose abrazos apasionados, besos en la boca, etc. Esta relación interpersonal estuvo dando que hablar por semanas, y cuando eran sorprendidos en tales interacciones –las que realizaban en lugares escondidos como las escaleras o alguna sala que estuviera abierta- fueron inmediatamente reprimidos, situación que hubiese ocurrido igual si no se supiera que Cristóbal es portador del virus V.I.H.74.
Otras interacciones erótico-sexuales entre usuarios de la U.M.E. las protagonizaron Pedro y Daniela, donde él es reconocido por funcionarios y usuarios como un sujeto de una sexualidad activa y “normal”, mientras que ella se caracterizaba como poco madura e impulsiva en este orden de cosas; entonces cuando se les vio juntos besándose y tocándose se les prohibió establecer cualquier tipo de relación. Tras el alta de Pedro, ella (Daniela) estuvo durante algunos días muy apenada y contaba que lo extrañaba, aunque ya por esos días estaba coqueteando con un usuario de la sala U.D.D., con quien tuvo otro vínculo bastante particular que mencionaré en el próximo apartado.
b) En el período de mi trabajo de campo, las interacciones erótico-sexuales entre usuarios de la U.M.E. y de otras unidades fue más numeroso que el que se dio exclusivamente entre usuarios de la U.M.E., a propósito de ello algunos usuarios me comentaron que sus compañeros de unidad son personas “más enfermas” y/o menos interesantes que las de otras; sin embargo, cabe destacar que quienes protagonizaban estos comportamientos eran los mismos usuarios que anteriormente he caracterizado como activos en el plano de la sexualidad, sujetos de entre 20 a 35 años y que su internación tiene que ver más con una patología dual75 que con una forma de esquizofrenia resistente. A lo anterior hay que agregar otro hecho relevante: la proximidad física de los dispositivos Azócar y U.D.D. con la U.M.E. posibilita el encuentro entre los usuarios de estas unidades en algunos momentos del día.
En ocasiones era posible observar a usuarios varones de la U.M.E. conversando, besando y/o acariciando a alguna usuaria de la unidad Azócar76 a través de las rejas que tiene las ventanas de este edificio, e incluso eran las mismas usuarias de esta unidad quienes invitaban a los usuarios de la U.M.E.; también era posible ver a usuarias de la U.M.E. comunicándose con usuarios del U.D.D., enviándose cartas amorosas y planificando momentos para poder reunirse.
Por política del hospital se mantienen por separado a usuarios de unidades distintas, y cualquier interacción entre sus componentes -aún la más mínima- es vigilada con atención, con mayor razón vale recordar que la separación entre sexos masculino y femenino es fundamental en el mantenimiento del orden social del hospital y sus unidades, considerando además que las interacciones erótico-sexuales de los usuarios de la U.M.E. no pueden ser controlados en su totalidad, pues las estrategias adaptativas y transgresoras de éstos se opondrán a cualquier esfuerzo realizado por los funcionarios. Una usuaria de la U.M.E., Marta, tenía una relación bastante compleja con un usuario de la U.C.E. cuando ella estuvo internada en aquella unidad77, vínculo que fue muy conocido y debatido en las reuniones de funcionarios de la U.M.E., puesto que implicaba un enorme problema de manejo para los funcionarios de la U.C.E. Luego de la ruptura forzosa que tuvo este vínculo por decisión de los funcionarios de ambas unidades – trasladándola de nuevo a la U.M.E.-, Marta comenzó a presentar una conducta desafiante que según la enfermera de la U.C.E. perseguía que la devolviesen a aquella unidad, para juntarse con este sujeto, el que según la mayoría de funcionarios representaba un peligro para ella y la tranquilidad de las personas en esa unidad. La relación entre Pedro y una usuaria de la sala Azócar probablemente sea lo más cercano a una relación amorosa desarrollada en el contexto del hospital, pues tras generarse subrepticiamente en los patios se comenzó a proyectar hacia fuera, y al poco tiempo que ella fue dada de alta comenzaron a juntarse los fines de semana que Pedro podía salir, durante su fase de pre-alta78, antes de trasladarse al Hospital Diurno Drogas. La relación entre Daniela y un usuario del U.D.D. (Felipe) es también significativa, pues mientras yo tenía contacto permanente con ella también lo conocía a él por medio del taller de radiofonía de su unidad. Daniela me dijo en cierto momento que estaba “pololeando” con un sujeto de la U.D.D., pero cuando conversé con éste supe que no era cierto lo que ella comentaba acerca de consolidar su relación amorosa, porque él sólo estaba jugando. Después de algunas situaciones en que observé sus interacciones, noté que casi siempre se comunicaban a distancia, porque los horarios para reunirse en el patio no coincidían, entonces vociferaban de una unidad a otra o bien se enviaban mensajes escritos.A propósito de la manera en que se comunicaban Daniela y Felipe, hubo un cambio de turno en que se habló sobre esto con un tono de preocupación:
“ […] Natalia y Daniela poseen un dormitorio que mira hacia el edificio de la U.D.D., entonces les cantan y bailan a los usuarios de esta unidad (esta puede ser la instancia mediante la cual Daniela conoció a Felipe), según una paramédica de la U.M.E. ellos (los de la UDD) mandaron una nota agradeciendo el show, pero también les piden que hagan una danza del vientre. Probablemente se tome la decisión de moverlas de pieza, a una quedé hacia el norte. ”79
En el transcurso de esa semana se las reubicó y tras ello noté que la relación entre Daniela y Felipe se fue desvaneciendo, y cuando ambos fueron dados de alta ya prácticamente no tenían contacto.
c) La frecuencia de las interacciones erótico-sexuales entre usuarios de la U.M.E. y sujetos del exterior (en calidad de visitas) eran escasas, y se limitaban a unos pocos internos que ya tenían parejas relativamente consolidadas, como Lorena e Iván.
La pareja de Lorena es un hombre de su misma edad (aproximadamente unos 45 años), quien cada vez que va a la UME trae alimentos y bebestibles para ella; él señala que Lorena le pide cigarrillos insistentemente, lo cual le molesta, además en un par de ocasiones me dijo que a ella no le interesa estar con él sino sólo porque le lleva cosas.
Cuando están juntos se les ve acariciándose, riendo y ocasionalmente besándose en la boca, sentados en los sillones de la sala de estar o el patio; pude observar que él intenta dialogar con ella, pero sin tener mayor respuesta por parte de ésta última.
La relación amorosa entre Iván y su pareja es bastante distinta a la anterior y el resto de relaciones interpersonales que he nombrado a lo largo de este informe, partiendo por el hecho que el usuario en este caso es un sujeto con capacidades intelectuales normales, el trastorno mental de éste es su alcoholismo, razón por la cual estuvo durante un período en la U.M.E. a pesar de que no correspondía al perfil requerido para internarse en esa unidad.
La pareja de Iván fue poco a poco dándose cuenta de la adicción de éste, situación que le hizo tomar decisiones que afectaron de manera importante la relación entre ellos, algunas de las cuales fueron expresadas en una reunión de evaluación80, entonces ella estableció condiciones81 a Iván para continuar su relación amorosa, en caso contrario lo dejaría. Un día después, en la reunión de cambio de turno se habló sobre Iván porque un funcionario de la U.M.E. se encontró con él en un espacio público82, éste andaba borracho y actuó de manera agresiva cuando el funcionario le recomendó que volviera al hospital. Tras este incidente y otros posteriores protagonizados por Iván, seguramente perdió la oportunidad dada por su pareja.
Usos del cuerpo prohibidos en la interacción: contacto corporal excesivo yconductas erótico-sexuales no correspondidas.
Este punto aborda los comportamientos de usuarios que se caracterizan como problemáticos en cuanto a la sexualidad y la utilización del cuerpo en la interacción social, y que clasificaré en dos tipos: el comportamiento de ciertos usuarios caracterizado por un uso excesivo del contacto corporal, y las tocaciones de índole sexual que un usuario hace a otro sujeto (usuario o funcionario) sin contar con el consentimiento de parte de éste último, o bien las conductas de connotación sexual no correspondidas por el sujeto interpelado, o bien carentes de éste último.
Marta y Francisco eran los usuarios de la U.M.E. que con mayor frecuencia presentaban conductas del primer tipo, además de otros en menor medida: Cristóbal, Pedro, Diego y Gloria. Respecto a las conductas del segundo tipo eran realizadas más que nada por Martín y en menor medida Gloria.
En el caso de los comportamientos caracterizados por el contacto corporal excesivo, me referiré a Marta como la usuaria más representativa en este sentido, pues ella permanentemente abrazaba y toqueteaba a otras personas en el hospital, en su mayoría funcionarios y algunos estudiantes con los cuales había desarrollado una relación interpersonal más profunda; un dato significativo es que ella no mostraba la misma actitud hacia sus compañeros y compañeras de la U.M.E., siendo mucho más distante con éstos(as) últimos(as) Numerosas citas de mi diario de campo describen situaciones en que Marta exhibe usos corporales que desafían la paciencia de los funcionarios y ponen en duda la política de manejo de comportamientos problemáticos, pues en varias ocasiones el comportamiento de Marta se movilizaba en el límite de lo tolerable pero no recibía una reprensión o mínima sanción.
“ En el camino (al casino, para participar del taller de pintura), Marta abrazó a un funcionario y le decía que lo quería mucho, mientras él le devolvía el gesto tímidamente y trataba de desprenderse, yo la llamé varias veces diciéndole que éramos los últimos en llegar al taller, hasta que finalmente lo soltó y vino.”83
Por otra parte Francisco (un sujeto joven de alrededor de 25 años) se caracterizaba por presentar conductas extravagantes, y vale decir que no era un usuario representativo del perfil U.M.E., pues éste llegó en circunstancias excepcionales junto a otros usuarios porque se había cerrado la residencia protegida de Casablanca, la única del S.S.V.S.A. Este sujeto se acercaba a usuarios, funcionarios y estudiantes y les acariciaba la cara, besaba (en la cabeza y las mejillas) y en ocasiones apretaba las extremidades del cuerpo con fuerza (brazos y piernas); y sorprendentemente muchas de estas conductas eran permitidas por los demás usuarios, en circunstancias de que si fuera otro usuario(a) el que las realizara probablemente no reciba un trato tan benevolente.La manera en que Francisco acostumbraba relacionarse con alguien era mediante una acción o ritual en que se acercaba lentamente a la otra persona, le tomaba la cabeza y le daba un beso en esta. El comportamiento de Francisco era homogéneo al margen de si se orientaba a hombres o mujeres, respecto a lo cual escuché rumores de ciertos usuarios que atribuían a Francisco una condición homosexual o bisexual, aunque esta disquisición sólo pretendía dar sentido a la situación especial de este usuario en el contexto social de la U.M.E.: mezcla de extrañeza y tolerancia que presentaban casi la totalidad de usuarios frente a las conductas de éste.
Los casos de Cristóbal, Pedro y Diego no eran tan problemáticos en contraste con la recurrencia e intensidad que evidenciaban las conductas de contacto corporal excesivo de Marta y Francisco. Las tocaciones y actitudes sexuales que expresaban estos tres usuarios eran similares entre sí, y en ocasiones no quedaba claro si estaban orientadas por fines erótico-sexuales o tan sólo las realizaban en son de broma o juego.
El problema que presentaba Cristóbal era su condición de portador del virus V.I.H., razón por la cual era un sujeto particularmete importante para tener presente, el número uno para reprimir cualquier conducta erótico-sexual o intento por sostener un intercambio de este tipo con algún otro usuario de la U.M.E.
Este usuario tenía una conducta de permanente flirteo con algunas usuarias, especialmente con Natalia con quien sostuvo un vínculo, pero también con Lorena, a quien observaba detenidamente y en ocasiones abrazaba y tocaba; en una ocasión un paramédico observó una escena en que Cristóbal tocaba a Lorena, entonces le prohibió el contacto físico y sexual con cualquier paciente, y apelando a su conciencia le dijo que tenía que pensar en su enfermedad (V.I.H.) antes que pensar en sexo.84
Pedro –como antes había señalado- es un usuario con una sexualidad activa, más que Cristóbal, y era corriente verlo en el patio en alguna de sus incursiones con usuarias de otras unidades. Él también realizaba tocaciones a algunas usuarias de la U.M.E. pero sin una clara intencionalidad sexual, sino más bien con una intención de broma o juego, al igual que Diego, como ilustra la siguiente cita de mi diario de campo:
“ Diego le tocaba la pierna a Pamela y ella se defendía argumentando que es una mujer católica, y éste lo hacía más veces para escuchar que Pamela dijera lo mismo una y otra vez.”85
Martín es uno de los sujetos que presentaba conductas más significativas en relación a la sexualidad en la U.M.E., pues no sólo deliraba con temas sexuales sino también su comportamiento podía ser impertinente e incluso peligroso en esta dirección; vale decir que cuando llegué a la U.M.E. él estaba pasando por un período en que frecuentemente hacía gestos a las mujeres que pasaban, e intentaba tocarles el trasero y la entrepierna, como describe la cita siguiente cita de mi diario de campo:
“ […] Martín pasa por detrás de las mujeres y extiende su mano y dedos como si fuera a tocarle el trasero y la vagina. Parece que en ocasiones realmente lo hace, noté que una estudiante en práctica se mueve para no darle la espalda, y lo enfrenta de cara mientras cruza el pasillo de la U.M.E., ella me dice que este usuario tiene una fijación muy intensa con tocar partes erógenas de las mujeres, también observé que éste lanza besos a las mujeres bellas que ve y en ocasiones avisa antes que va a “correr mano”.”86
En otras ocasiones, cuando Martín ya no hacía tocaciones, lo observé vociferando piropos a las mujeres que pasaban por la calle (costanera) próxima a la playa Torpederas (que puede ser observada desde el patio oeste del hospital), o bien intentaba ser amigable con cada mujer que le pareciese atractiva en el hospital, saludándola y piropeándola:
“ Mientras estaba conversando con Martín (sentados en la sala de estar), me dijo que una estudiante en práctica en la unidad es muy bonita (me señaló el asiento donde ella estaba sentada ayer), y precisamente en ese momento ella venía llegando junto a otra estudiante, Martín fue a su encuentro -que venían por el pasillo- y les dijo “son perritas lindas”; cuando ellas llegaron donde yo estaba, me comentaron riéndose lo que él les había dicho.”87
Martín estaba catalogado como un sujeto con grandes problemas en torno a la sexualidad, e incluso él mismo se autodefinía en ocasiones como “psicópata sexual”, por este motivo él pensaba que posiblemente lo castigarían enviándolo al Hospital Psiquiátrico de Putaendo.
Gloria era una usuaria que con frecuencia insistía en acercarse y tocar a las personas que le daban cierta confianza (algunos usuarios y básicamente los funcionarios), la mayoría de las veces para preguntar por algo o reclamar atención, estas conductas tenían como consecuencia que los usuarios la insultaran y denunciaran con los funcionarios, con el objetivo de que éstos últimos la reprendieran. De todos(as), esta usuaria era la que menos gozaba de simpatía por parte de sus compañeros(as), y ella tampoco hacía mucho para revertir eso, persistiendo con esta y otras conductas que para los demás usuarios resultaban sumamente molestosas. Para ejemplificar el comportamiento de Gloria, aludo a una ocasión en que un auxiliar de aseo denunció a esta usuaria con los demás funcionarios, porque ella estaba acosándolo y haciéndole tocaciones, lo que más le preocupaba a este funcionario es que otro funcionario lo vea en esta escena y crea que es él quien se estaba aprovechando sexualmente de ella.88
Un último dato para agregar respecto de Gloria, es afirmar el carácter erótico-sexual de ciertas formas de contacto corporal que ella realizaba, puesto que en varias ocasiones pude comprobar la actitud seductora que ella desplegaba.
Actos sexuales.
Este es un punto polémico, pues mientras la institución permite un limitado contacto corporal entre los usuarios, al parecer éstos igualmente se las ingenian para sostener intercambios de tipo erótico-sexual, incluyendo distintos tipos de actos sexuales (cópula, masturbación, sexo oral) Mientras estuve en la U.M.E. la ocurrencia de coitos entre usuarios fue nula, sólo rememoraciones de hechos pasados narrados por los usuarios y acontecidos en el contexto de antiguas internaciones, en cuanto a los funcionarios, ellos me comentaron unos pocos casos de coitos entre usuarios, los que han ocurrido en un largo período de tiempo.
Del total de usuarios que constituyen el grupo estudiado, ninguno tuvo sexo o estuvo cerca de hacerlo, al menos así me consta y así también está consignado en el registro de observaciones hechas por los funcionarios. Esto puede ser comprendido de mejor manera si se considera el cambio sufrido por el hospital desde hace un par de décadas, como ya he señalado en este mismo punto, lo que hizo posible un control mucho más exhaustivo de las actos sexuales y las relaciones interpersonales que implican intercambios de este tipo.
También es pertinente referirse a la masturbación, un acto sexual que no requiere la existencia de un otro, sino básicamente una fantasía o idea. La privacidad que goza el sujeto cuando realiza esta práctica en el hogar u otros lugares más propios contrasta con la experiencia del hospital, donde la presencia de distintas clases de sujetos -básicamente los paramédicos y auxiliares- la hace pública y vergonzosa: los usuarios que manifestaron haberse masturbado o haber intentado narraban la sensación de ser observados, lo que les inhibía el deseo de masturbarse, pero además me relataron otro tipo de sensaciones relacionadas al campo fisiológico: falta de apetito sexual, carencia de humectación de la vagina, incapacidad para mantener erecciones, etc.; síntomas que según estudios científicos guardan relación con ciertos medicamentos administrados a los usuarios.
Los actos de desnudez.
Algunos usuarios de la U.M.E. no mostraban inconvenientes con presentarse desnudos frente a otras personas, especialmente durante los primeros momentos de la mañana cuando debían asearse y vestirse, lo que no representaba una conducta punible por parte de los funcionarios de la unidad, pero sí ponía en movimiento un aparato formativo tendiente a socializar las técnicas de ocultamiento del cuerpo que permiten el ingreso al mundo social.
Un paramédico me comentó que durante el primer período en que estuvo internada Pamela –hace alrededor de tres años-, ésta presentaba varias conductas problemáticas, entre ellas el no sentir pudor de estar desnuda frente a otras personas. Otra situación semejante me fue narrada por una estudiante en práctica de Terapia Ocupacional, quien en el período que estuvo trabajando en la U.M.E. ayudó en las tareas de la mañana, respecto de lo cual le llamó la atención las conductas de ciertos usuarios en torno a la desnudez; ella relató que en una ocasión Consuelo estaba en su pieza con los senos desnudos y a la vista de cualquier persona que pasara por fuera de su habitación, también comentó acerca de Gloria y Beatriz (quienes eran compañeras de dormitorio) que se desnudaban en el dormitorio y así iban y volvían del baño para ducharse.
Otra situación de este tipo que pude registrar no ocurrió en la U.M.E., aunque se trata de un relato de vida de una de las usuarias (Natalia), que estando en un período de incremento en su consumo de psicotrópicos, salió a la calle desnuda junto a su hijo, esto fue en parte el motivo para que fuera internada la primera vez y haya perdido la custodia de su hijo.
En general las escenas de desnudez son comunes en la vida cotidiana de la U.M.E., y los paramédicos están acostumbrados pues ayudan a ciertos usuarios a bañarse y vestirse, lo que probablemente contribuya a la indiferencia de éstos últimos por mostrarse sin ropa, por el contrario hay otros usuarios que desean privacidad y hacen las actividades de mañana y noche en soledad, así como cualquier otra actividad que implique desnudarse frente a otras personas; estos sujetos persiguen mantener a distancia a los paramédicos en lo que respecta a aquellos actos que les generan pudor y/o malestar.
Esta temática nos convoca nuevamente a la reflexión sobre el carácter represivo y normalizador de “los cuerpos” en las sociedades modernas (y particularmente la U.M.E. como marco de sendos procesos aculturadores), que se expresa de manera significativa en aquellos “ritos de evitamiento” y “reglas del contacto físico” que nos habla Le Breton (1995) y que cumplen la función de promover un “borramiento ritualizado del cuerpo”, entre los que se incluyen el “[…] no mostrar el cuerpo parcial o totalmente desnudo, salvo en circunstancias precisas” (Le Breton, 1995: 122) Además hay otro elemento que debe considerarse, y que guarda relación con valorar a la locura como elemento de disrupción- trasgresión del orden social, concretamente en el plano de este borramiento ritualizado del cuerpo y la desnudez: “[…] en cuanto al “loco”, es factor de trastorno, es el que perturba los rituales de interacción, promueve el “juego”, donde reina la gravedad de las comunicación social. Los poderes que el cuerpo oculta no pueden conjurarse en la ritualización: habla en voz alta de cosas íntimas que usualmente se callan, puede masturbarse ostensiblemente, desnudarse, gritar, agredir, herirse voluntariamente, hacer muecas, provocar, etc.” (Le Breton, 1995: 138)
Por otro lado, destacar el hecho de que la valoración que se hace de las conductas de desnudez depende del observador y no de la conducta en sí, por tal razón no deben asociarse mecánicamente con la idea de comportamientos de tipo erótico-sexual, sino con un concepto más amplio de comportamientos problemáticos, en tanto discordantes con los socialmente aceptados.
Métodos de contracepción y prevención de Enfermedades de TransmisiónSexual.
A pesar de que existe una política muy restrictiva de las interacciones erótico- sexuales en el hospital y la U.M.E., a la institución le es imposible tener un control absoluto de la sexualidad de los usuarios, es por ello que las técnicas de contracepción y prevención de enfermedades de transmisión sexual (desde ahora E.T.S.) son elementos a considerar en el contexto de las internaciones psiquiátricas. La política de contracepción y prevención de E.T.S. practicada en la U.M.E. se fundamenta en un criterio sencillo: que el usuario que recibe la prestación de salud no salga más enferma o bien no desarrolle una condición nueva que represente un conflicto para éste u otras personas, con esto no me refiero a que el embarazo sea una enfermedad sino que junto a otras circunstancias puede provocar consecuencias nefastas en la vida de una persona o familia, en especial cuando se vincula a situaciones de pobreza y marginalidad social.
Por disposiciones legales toda usuaria queda bajo la responsabilidad del hospital, y si el trastorno mental de ella es grave (como la mayoría de las usuarias de la U.M.E.) queda imposibilitada de decidir sobre su capacidad de procrear, entonces se le suministra un método personalizado para evitar los embarazos, de los cuales pude registrar la utilización de fármacos y del dispositivo intrauterino (D.I.U.) El D.I.U. es más seguro puesto que no depende de la responsabilidad de la usuaria para tomarse con regularidad las pastillas, por este motivo se le instala a usuarias que han sido dadas de alta o bien que presentan una actitud conflictiva. La elección del método anticonceptivo a utilizar depende de cuánta responsabilidad puede delegarse a la usuaria, preferencia que se basa en la evaluación del proceso de aprendizaje individual en cuanto a las “normas sexuales” y otras problemáticas relativas a sus cuerpos, aunque lo primero y fundamental es –por parte de la institución- limitar su capacidad procreadora.
Hay otro elemento preocupante para los funcionarios, pues en repetidas ocasiones los familiares desean deshacerse del miembro que tiene algún trastorno mental y lo dejan al cuidado del hospital, lo que constituye en la práctica un abandono, entonces a la institución le resulta muy necesario evitar situaciones en que una mujer abandonada y con un trastorno mental tenga un hijo, pues significaría una nueva carga para las instituciones públicas y el fisco; existe aquí una tiranía biopolítica que impide a las mujeres “locas” tener hijos, además de criarlos.
Por otro lado, está la problemática de las enfermedades de transmisión sexualcuya relevancia en el ámbito de la salud pública se ha consolidado paralelo al desarrollo epidémico que ha tenido el V.I.H.; el control de este tipo de enfermedades en la U.M.E. es elemental, y la política de manejo de comportamientos (específicamente de los erótico- sexuales) se justifica en parte por esto. En este caso se aplica con mayor razón el criterio que señalaba antes -de que ningún usuario puede salir más enfermo-, pues no se trata sólo de una nueva condición social (ser madre) sino contagiarse de enfermedades que en ocasiones pueden ser mortales e inhabilitantes.
En la U.M.E. hubo un usuario (Cristóbal) que era portador reciente del virus V.I.H., a quien ya me he referido a propósito de las interacciones que sostenía con Natalia y que eran objeto de preocupación para los funcionarios.
2.- Agresiones y auto-agresiones
La sociedad estigmatiza a los “locos” caracterizándolos como individuos potencialmente agresivos y peligrosos, prejuicio que fundamenta parte del temor que las personas “normales” manifiestan respecto de los usuarios de salud mental, a pesar de que éstos últimos son en su mayoría personas pacíficas. Sin embargo los usuarios a veces pueden presentar conductas violentas durante sus crisis o ciertos estados anímicos.
Limitándome al registro de observaciones sobre comportamientos agresivos desplegados por los usuarios de la U.M.E., estos eran episódicos y sin mayor trascendencia, aunque había unos pocos usuarios que sistemáticamente agredían y abusaban de sus compañeros de unidad o bien se auto-agredían a sí mismos; estos usuarios constituían por sí mismos obstáculos infranqueables para la labor diaria de los funcionarios del personal.
Con el propósito de presentar los contenidos de forma más ordenada, he decidido establecer una diferenciación entre agresiones de tipo corporal (material) y verbal (simbólico), asumiendo que en la práctica resulta difícil separar una de otra. Por cierto que observé bastantes agresiones materiales, pero se circunscribían a unas pocas personas, tanto hombres como mujeres (Cristóbal, Pedro, Martín, Sebastián, Marta, Gloria, Beatriz), además estas sucedían mayormente en momentos específicos (como los momentos de ocio89) y su frecuencia era variable a lo largo del tiempo, pues podían pasar semanas en que no había alguna agresión de este tipo mientras que en otras ocurría gran cantidad de ellas.
Además establezco una diferencia entre dos tipos de agresiones corporales, en cuanto a la dinámica interaccional de la misma: si estas se desarrollan en una relación de relativa igualdad (agresiones materiales simétricas) o bien si se trata de acciones unilaterales y abusivas (agresiones materiales asimétricas)
Por último, destacar la importancia de las agresiones simbólicas: insultos, provocaciones, etc.; todas ellas son formas de agresión expresadas en los lenguajes verbal, corporal y gestual, las que poseen una relación dinámica con las agresiones materiales, en el sentido de que son recursos complementarios empleados en el marco de una acción violenta.
Las agresiones corporales
En una oportunidad me tocó presenciar junto a usuarios y estudiantes una pelea muy fuerte entre dos usuarias, Daniela y Gloria, la razón de este altercado fue porque la segunda comenzó a interrumpir una conversación de grupo que teníamos varios usuarios y estudiantes en práctica en el patio occidental, entonces la primera se levantó y la increpó, por lo que Gloria reaccionó con una actitud desafiante, como respuesta Daniela le lanzó un golpe y se trenzaron hasta que Gloria terminó en el piso llorando y viéndose muy lastimada, en ese momento no había ningún paramédico supervisando porque había una considerable falta de personal, entonces tuvimos que separarlas los estudiantes que estábamos allí. Pronto llegó un paramédico, que se llevó primero a Daniela y la dejó en su dormitorio, luego volvió y se llevó a Gloria para curar las pequeñas lesiones que había sufrido.
Las conductas de Gloria con frecuencia eran molestosas, así como las agresiones simbólicas que recibía por parte de los demás usuarios, lo que daba cuenta del rechazo que sufría por parte de ellos debido a su particular actitud ; además hay que añadir otro elemento relevante: Gloria tiene una dificultad para modular a la vez que habla en exceso, lo que dificultaba aún más la comunicación con ella.
La situación descrita previamente es un ejemplo de agresión simétrica, en que las usuarias se agredieron de forma recíproca a pesar de que prevaleciera una de ellas debido a su mayor fuerza y corpulencia, además hay que destacar que la pelea fue provocada por una de las dos participantes, precisamente la que salió más lastimada. La siguiente cita extraída de mi diario de campo señala una situación similar, también en ausencia de un funcionario presente:
“ […] Cristóbal y Martín se trenzaron a golpes, la causa fue que el segundo se enojó cuando el primero cambió el canal (del televisor), entonces Martín lo increpó y Cristóbal respondió con unos puñetes. A Martín no le pasó nada, sin embargo Cristóbal se produjo una contusión en una muñeca, después la tenía inflamada y prácticamente no podía mover la mano.”90
La relación entre estos dos usuarios era bastante particular, por un lado está Martín, un sujeto de 30 años diagnosticado con esquizofrenia y retraso mental, quien durante gran parte de los últimos años ha deambulado por el hospital y otros dispositivos de la red de salud mental; este sujeto presentaba una conducta muy inestable, pues algunas veces se mostraba muy colaborador y amigable mientras que en otras ocasiones era distante e irascible, a veces incluso acusaba a otros usuarios y funcionarios de proferirle insultos tales como “enfermo culiao”, “ahueonao”, etc. Por otro lado, Cristóbal es un sujeto que ingresó a la U.M.E. tras haber vivido un período en situación de calle, tiene una historia de tres ingresos en el Hospital del Salvador, siempre en relación a brotes psicóticos asociados al consumo de pasta base y marihuana. Según los profesionales de la U.M.E. él no es esquizofrénico, ni tampoco cumple con algún perfil de usuario de esta unidad.
La mayoría de las peleas entre ellos comenzaba cuando Martín se enojaba debido a que Cristóbal le profería insultos, aunque varias veces dudé la existencia de tales agresiones porque en apariencia no ocurrían, además Martín frecuentemente comentaba que distintos usuarios y funcionarios lo insultaban, no obstante algunos testigos de estas agresiones simbólicas decían que efectivamente ocurrían; entonces era Martín quien generalmente hacía escalar el encuentro hasta los golpes.
También hubo un conflicto entre Martín y Pedro (éste último con un perfil psicopatológico similar a Cristóbal91), según los testigos de una pelea que protagonizaron ambos sujetos, la que pudo haber tenido consecuencias insospechadas puesto que se utilizó un tubo de aluminio como arma, aunque los antecedentes del hecho eran confusos y contradictorios: Martín me dijo que él había sido quien golpeó a Pedro, pero todos apuntaban a que éste último fue quien controló la situación, y además fue responsable puesto que acabó la pelea antes de producirse algún hecho lamentable. La causa del enfrentamiento es incierta, aunque la mayoría de los testigos concuerda en que Pedro la provocó al insultar a Martín, cosa que me consta porque este usuario generalmente hacía callar a sus compañeros(as) o se burlaba de sus conductas desadaptadas.
Las peleas entre hombres y mujeres ocurrían poco menos que las protagonizadas exclusivamente por hombres o por mujeres, e incluso algunas veces era un hombre el que provocaba la situación insultando o molestando a alguna de sus compañeras, pero en la mayoría de los casos ellos evitaban golpearlas a ellas; lo que indicaría una prevalencia de agresiones corporales asimétricas entre hombres y mujeres.
Por su parte, entre las mujeres observé una gran cantidad de agresiones corporales - tanto o más que con los hombres-, las que frecuentemente eran simétricas, a excepción de algunas ocasiones en que ciertas usuarias reconocidas como agresivas golpeaban a otra usuaria que no podía defenderse adecuadamente. Respecto a este segundo tipo de agresiones materiales, las asimétricas, su ocurrencia se debe sobretodo a las diferencias de rol y estatus que tienen entre sí los usuarios, por ejemplo, cuando uno de los sujetos es “menos enfermo”, tiene más fuerza y corpulencia, o son de sexo y/o edad diferente, tal como refleja la siguiente cita de mi diario de campo:
“ Sebastián empujó un par de veces a Miguel, no conozco la razón de este altercado, pero los vi discutiendo y el único que utilizó la fuerza física fue Sebastián, mientras Miguel se quedaba al lado de él sin levantar los brazos ”92
La anterior se trata de una situación en que el usuario más joven de la U.M.E. (Sebastián, quien tiene 17 años aproximadamente) agredía al mayor de los varones (Miguel, de unos 65 años), que no hacía nada para responder a los golpes. Respecto a este mismo usuario de edad avanzada, también en ocasiones sufrió agresiones corporales por parte de Pedro, aunque en menor intensidad, limitándose a unos pequeños empujones.
En otra ocasión observé a Martín insultando y dándole una patada a Sebastián mientras éste último estaba sentado en un sillón de la sala de estar, no obstante la acción fue provocada por Sebastián quien efectivamente había insultado a su agresor. La causa de este conflicto es la misma de otras que habían motivado a Martín a reaccionar violentamente, aunque en este caso, por contraste, éste no recibió de vuelta la agresión pues yo intervine; estos usuarios se insultaban constantemente llegando en ocasiones a la agresión corporal, a pesar que Martín es mayor en edad, altura y corpulencia.
La siguiente cita da cuenta de una agresión corporal asimétrica protagonizada por una mujer contra un hombre, motivada como reacción de defensa frente a una actitud que le pareció de tipo sexual, el usuario era un sujeto que ese mismo día había llegado a la U.M.E. (Miguel)93:
“ Casi todos los usuarios antiguos estaban alerta y algunos incluso irritados (…) Gloria golpeó a uno en la cara, porque se le acercó mucho [Miguel], ella posteriormente me dijo que aquel sujeto quería darle un beso en la boca.”94
Las riñas entre mujeres asumen una forma similar a las protagonizadas sólo por varones, aunque presentan ciertas particularidades a partir de lo observado. La cita que incluyo a continuación es una agresión corporal asimétrica entre mujeres, que bien puede analogarse a otras situaciones que he descrito previamente respecto a los hombres, aunque emergen ciertos elementos distintivos:
“ Cuando íbamos saliendo al patio para hacer la entrevista con Daniela, Pamela la provocó y ésta reaccionó insultándola, entonces Pamela le dijo prostituta y Daniela le pegó una cachetada bien fuerte, Pamela se puso a llorar y un paramédico presente tuvo que contener la ira de Daniela (más tarde ella me comentó que le dolió mucho lo que le dijeron, porque ella efectivamente se prostituyó en algún momento de su vida)”95
Las conductas de auto-mutilación.
Las conductas de auto-mutilación son agresiones materiales dirigidas hacia el propio cuerpo, las que son bastante extendidas por parte de los internos de las distintas unidades del Hospital del Salvador. Las “auto-agresiones” se reiteran en ciclos que varían de persona a persona: algunos sujetos lo hacen ocasionalmente tras un largo período de tiempo (como Mónica o Consuelo), otros sujetos lo hacen sistemáticamente (Marta) y otros lo hacen en períodos determinados de su vida.
Del total de usuarios U.M.E. que conocí en el transcurso de mi trabajo de campo (23), al menos cinco tienen cicatrices en las muñecas y unos pocos de ellos además las tienen en otras partes del cuerpo. De todos ellos, la historia de Marta es paradigmática, pues posee una gran cantidad de cicatrices, algunas muy profundas y distribuidas por grandes extensiones de su cuerpo, especialmente muñecas, antebrazo, cuello y muslos. Además, ella tiene cicatrices de quemadura extensivas en su vientre y muslo derecho, que los funcionarios remontan a cuando ella se encontraba internada en la U.M.E. hace un par de años, en un momento en que llevó al límite su escalada de auto-mutilaciones al prenderle fuego a su camisa de dormir, resultando en esa parte de su cuerpo quemada. A continuación presento un fragmento de mi diario de campo, que grafica una situación en que Marta se hirió una de sus muñecas con la parte filosa de un aro, lo que trajo por consecuencia que la “contuvieran” en el segundo piso:
“ En un momento aparece Marta en la puerta pidiendo alguna cosa (yo estaba sentado en la sala del repostero con algunos funcionarios, conversando tras haber ido a un paseo sabatino a Viña del Mar con los usuarios), y noté algo extraño en sus brazos - generalmente no se los miro para no incomodarla-, entonces una paramédica se da vuelta y ve que ésta se inflingió unos cortes superficiales en una muñeca, eso fue motivo para que se parara de inmediato, fueran al baño y llamaran a otros funcionarios para realizarle una contención física.”96
Poco tiempo antes que Marta haya sido dada de alta de la U.M.E. y trasladada a otro dispositivo de la red, comenzó a aumentar la frecuencia de sus auto-agresiones, además de incorporar nuevas formas de mutilación, como introducirse pernos grandes (de 15 cm. de largo) al interior de su vagina o realizarse cortes en la cabeza. En una reunión de cambio de turno se evaluó la situación de esta usuaria -como otras tantas veces- y se convino en que era algo que sobrepasaba las capacidades del equipo U.M.E. así como de las otras unidades del hospital en que ella había estado, por lo tanto fue trasladada a un dispositivo externo al Hospital del Salvador.
Otra usuaria (Daniela) vio en las conductas de Marta la posibilidad de comunicar - según ella misma me dijo- su dolor y necesidad de apoyo y protección. Daniela relataba que fue Marta quien le dijo que auto-agrediéndose podía experimentar algo agradable, entonces Daniela -que ya tenía unas pocas cicatrices antiguas en los brazos- consiguió su propósito rompiendo un ventanal y provocándose cortes en las muñecas con fragmentos de los vidrios rotos. Tras esta situación me dijo que no le interesaba volver a realizarse cortes, y efectivamente así lo hizo hasta que le dieron el alta alrededor de un mes después.
También quisiera incluir en este apartado otra forma de auto-mutilación que es menos agresiva que las anteriores pero potencialmente peligrosa para el usuario: la inducción voluntaria e innecesaria del vómito, que cuando se realiza de forma sostenida se clasifica como trastorno de la alimentación. Pude constatar la ocurrencia de tal tipo de situaciones en la U.M.E. cuando Consuelo vomitó varias veces una noche y se pensó en un primer momento que estaba enferma, pero luego se supo que estaba induciéndose el vómito mediante la introducción de los dedos en la garganta, conducta que después no volvió a repetir.
Las agresiones simbólicas.
Los insultos, amenazas, burlas97 y provocaciones fueron las variedades más recurrentes de agresión simbólica que pude registrar, las que ocurrían tanto entre los usuarios como de éstos hacia los funcionarios. En el primer caso eran situaciones de conflicto entre iguales, lo que generalmente concluía tras breves minutos sin llegar a la violencia corporal ni necesitar la intervención de algún funcionario presente (en la mayoría de los casos paramédicos) Para el segundo caso, la estrategia a seguir es el manejo de la conducta del usuario por parte de los funcionarios, variando las respuestas de acuerdo a la gravedad de la agresión (hacia ellos y/o otros usuarios), tranquilizando al sujeto en cuestión, reprenderlo, subirlo al segundo piso o practicarle una contención mecánica.
La amenaza es una acción en que un sujeto (o varios) expresa(n) la intención de dañar o perjudicar a otro(s) Limitándome a lo que pude observar durante los tres meses de campo las amenazas fueron pocas, y por más que llegaban a ser enunciadas rápidamente se disolvían en la dinámica social. En rigor, casi todos hacen o pueden hacer amenazas, pero cumplirlas y llegar a sus últimas consecuencias sólo unos pocos; hay pues un margen en que una amenaza se interpreta tan sólo como una broma o un exabrupto, ya sea por el lenguaje utilizado por el agresor, o porque los estatus son incompatibles como para producirse un conflicto que pase a mayores. La mayoría de las veces el usuario agresor amenazaba con golpear o bien denunciar algún comportamiento prohibido98 realizado por el otro usuario, no obstante sólo llegaban a golpearse unos pocos y era improbable que éstos se delatasen entre sí, sin embargo tales amenazas ocurrían con mayor frecuencia hacia usuarios de estatus inferior, a quienes efectivamente se les denunciaba.
A continuación una situación descrita en mi diario de campo sobre un conflicto entre dos usuarios (Cristóbal y Martín) y que podría haber tenido consecuencias importantes, sin embargo hicieron las paces y entonces terminó su escalada de agresiones simbólicas, hasta un mes después cuando protagonizaron nuevamente una pelea, esta vez a golpes.
“ Martín me dijo que Cristóbal había amenazado con agredirlo cuando se encontraron en el baño, por eso tenía la intención de buscar una “gillete (navajas de la afeitadora desechable) para cortarlo” (dice esto haciendo un gesto de corte bajo la barbilla), la razón de este conflicto -según Martín- es porque Cristóbal estaba en el baño, entonces lo interrumpió y éste último reaccionó de esa manera.”99
A Cristóbal era común verlo en el baño fumando cigarros, dejaba la puerta semi- cerrada para que no saliera el humo, cuidando de que nadie que entrase revelase su secreto, en circunstancias que este usuario tenía sus días contados en la U.M.E. porque no correspondía al perfil de esta unidad ni de ninguna de las unidades de tiempo completo del hospital, y con el tiempo debía volver a la situación de calle previo a su internación en la U.M.E. La relación entre estos dos usuarios (Cristóbal y Martín) siempre fue tensa, y varias veces se amenazaron entre sí. Ambos sujetos además protagonizaron conflictos similares con otros usuarios.
Por otro lado, voy a señalar una ocasión en que fui yo quien se vio sobrepasado frente a las demandas de una usuaria, que amenazó con acusarme a funcionarios del hospital y a su familia, como describe la siguiente cita:
“ Gloria reaccionó airada cuando enfoqué la cámara fotográfica hacia la dirección donde ella interactuaba con otras personas, y pese a que yo estaba a varios metros de donde ella estaba vino hacia mí y me repitió lo mismo de la otra vez: que me iba a acusar con el asistente social y a su familia porque le estaba sacando fotos sin su permiso; yo repliqué de manera enérgica diciéndole que no le había sacado ninguna foto directamente a ella. Después de un breve rato, Gloria se acercó y preguntó si salió bonita en la foto, a lo que respondí afirmativamente, luego me pidió que le regalara una copia de esta.”100
Observé que varias veces Gloria tenía este modo de comportarse, especialmente cuando reclamaba por un poco de atención o pedía algún alimento o cigarro, en contraste con otros usuarios que no “amenazaban” con estos propósitos sino que sencillamente eran “ insistentes”, después de todo los usuarios desempeñan un rol con un estatus devaluado que no les permite negociar desde una posición de poder. En esta dirección, cabe señalar que la amenaza se transforma en extorsión101 cuando el sujeto agresor pone una condición para no consumar la acción perjudicadora –como en la cita anterior-, entonces exige al sujeto interpelado un favor, presente, o que actúe de determinada manera.
Las provocaciones son conductas realizadas con el fin de irritar a otro sujeto, persiguen un efecto emocional y una respuesta del interlocutor frente a una agresión que lo desafía a reaccionar, por lo tanto es común que estas acciones desencadenen una escena de agresión corporal. Tanto como puede haber provocaciones expresadas de manera directa también las hay comunicadas por medio de sutilezas lingüísticas, las que se vuelven difíciles de captar si no se está al tanto de lo que ocurre en la relación interpersonal entre tales sujetos y de cómo los distintos contextos permean tal relación.
A continuación presento un fragmento de mi diario de campo que grafica una provocación, en este caso de una usuaria hacia un funcionario:
“ Un paramédico señaló una situación en que un enfermero autorizó a Marta para fumar un cigarro en el segundo piso, cosa que está terminantemente prohibida y que el paramédico había remarcado momentos antes a esta usuaria, entonces ella se detuvo frente a él y le lanzó el humo en la cara haciéndole notar que había logrado su objetivo.”102
Marta es un caso paradigmático de lo que algunos funcionarios denominan un usuario institucionalizado103, que al conocer cómo relacionarse con los distintos funcionarios -distinguiendo sus roles y atribuciones- le es mucho más fácil lograr permisos y privilegios. Respecto a la interacción que describe la cita, según me comentó el paramédico, ella lo provocó burlescamente porque pasó con facilidad por encima de su autoridad.
Las provocaciones son de difícil detección por el lenguaje ad-hok que frecuente m ente se e m plea (gestos, sobreentendidos, etc.) y la privacidad con que ocurren los intercambios, además tales acciones quedan opacadas frente a otras maneras en que se manifiestan los conflictos interpersonales, como los insultos, una clase de agresión simbólica que muchas veces está imbricada con la primera.
Insultar es la acción en que se dice y/o hace cosas que son ofensivas para uno o más participantes de la interacción social; los insultos –así como las burlas, una clase de agresión de tipo humorística- pueden estar dirigidos de manera conciente y hacia alguien en particular como también pueden ser in-intencionales y no persigan una reacción del sujeto agredido. Pude registrar varios tipos de insultos y burlas, casi siempre teniendo como temas ciertas formas de discriminación-estigmatización104, sin embargo el desarrollo de estas conductas casi siempre se circunscribía a usuarios “agresivos” en particular, por lo que destaco la ausencia relativa de estas formas de agresión simbólica, debido probablemente al escaso contacto que tiene la mayoría de los usuarios entre sí. Otro tipo de situaciones relacionadas con los insultos y burlas fue cuando usuarios respondieron como si hubieran sido agredidos, a pesar de que varias veces tales acciones eran inexistentes, lo que puede indicarnos al menos dos cosas: la constatación de una forma de reaccionar patológico del sujeto que se defiende (delirio paranoico) o tal vez una relación interpersonal conflictiva.
Agresiones de funcionarios
Desestimando las agresiones de funcionarios hacia usuarios que sólo pueden quedar en el nivel de acusaciones, cabe afirmar la existencia de una violencia institucional que se materializa en el actuar de los funcionarios en su aplicación de las normas de control del comportamiento y otras políticas dirigidas a contener y aculturar a los usuarios, y que están descritas en manuales y normas técnicas.
Las agresiones personales de tipo corporal son prácticamente inexistentes, puesto que los funcionarios están capacitados para controlar las situaciones de la U.M.E. prescindiendo de la utilización de fuerza física. Sin embargo hay que agregar aquellos casos en que se aplican procedimientos que corresponden a agresiones corporales en la que los funcionarios desempeñan roles y funciones estipuladas formalmente, en el marco de un “uso legitimo de la violencia”, característica que Weber identifica en el ejercicio de poder de los Estados modernos, pues “[…] entre las instituciones constitutivas de la organización social que llamamos “Estado” se cuenta un monopolio del ejercicio físico de la violencia (…) Con este monopolio de la violencia corporal, como una especie de nudo en el que confluye toda una serie de influencias sociales, se cambia fundamentalmente toda la configuración del individuo, la forma en que le influyen las exigencias y prohibiciones sociales, que modelan el hábito social en cada persona y, en especial, también el tipo de angustias que tienen una función en la vida del invididuo”. (Elias, 1993: 51)
Por otro lado es posible hablar de agresiones simbólicas que son de responsabilidad de cada funcionario que las realiza, caracterizadas por una interpretación laxa o mañosa de las atribuciones que poseen para exhortar a los usuarios a que hagan o dejen de hacer algo, por ejemplo, decirle que lo van a enviar al segundo piso o que no le darán dinero, que si bien son recursos de acción oficiales, no son los adecuados para reprimir ciertos tipos de conducta.
3.- Interferencia y resistencia en talleres.
Este punto aborda las conductas de ciertos usuarios que interrumpen sistemáticamente los talleres u otros momentos formales, en que mantienen una actitud desafiante y poco dispuesta a colaborar, incumpliendo el grado de participación mínimo que se les demanda, constituyendo además un obstáculo para el desarrollo de tales contextos. Cabe señalar que en ocasiones algunos usuarios reaccionaban de forma agresiva cuando se les reprendía por esta razón, insultando a los funcionarios, golpeando la puerta u otro mueble, criticando al hospital y las políticas institucionales que rigen en su interior, etc.
Las conductas interferentes y resistentes en talleres no implican una respuesta inmediata (castigo, reprensión, etc) por parte de los funcionarios, porque es bastante común que los usuarios se manifiesten en contra de estos momentos y las actividades que les designan. No obstante existen medidas tomadas con posterioridad donde la conducta presentada por los usuarios es motivo para que se les evalúen sus privilegios, además, muchas veces la manera en que un usuario participa en estos momentos puede ser un indicador importante de cuando se encuentra listo para el alta, o lo contrario, cuando debe perseverarse aún más en su tratamiento.
Durante los talleres algunos usuarios emitían comentarios sin ninguna relación con el trabajo desarrollado, tal como pedir cigarrillos o decir una broma, en otras ocasiones algunos usuarios reclamaban directamente que no les gustaba el taller y querían que terminara pronto, en contraste, algunos sujetos no hacían explícito su malestar pero lo daban a entender mediante su indiferencia.
A continuación, transcribo algunos pasajes de mi diario de campo que ilustran la clase de conductas recién mencionada:
El taller de psicoeducación es uno de los que más resistencia suscita en los usuarios, y este día en particular “[…] tuvo poca recepción, Martín se quedó dormido en su asiento, Gloria y Marta pedían insistentemente que se terminara. Lorena preguntaba por cigarros, que quería ir al kiosko y que se terminara el taller.”105
“ Cristóbal reaccionó de manera airada, respondía mal frente a lo que se le dijera y tenía una actitud de rechazo a participar, incluso el asistente social le pidió a un paramédico que lo llevara al piso de arriba como castigo, Cristóbal dijo que se comportaría mejor, y así fue, después cuando le tocó su turno de participar lo hizo, pero mantuvo permanentemente una actitud poco favorable para el desarrollo de la sesión.”106
Un aspecto interesante de la resistencia a participar o incluso de entrar a los talleres, es que los usuarios justifiquen su conducta poniendo como ejemplo a otros que nunca participan de estos momentos (tal como Beatriz y Francisco), lo que constituye un problema para los funcionarios porque es muy difícil reunir a todos los usuarios, menos aún en el marco de un taller u otro momento formal, entonces deben quedarse algunos funcionarios fuera del espacio donde se realiza el taller para que vigilen el comportamiento de los usuarios disidentes; este problema se agravó aún más cuando llegaron los usuarios de la residencia protegida de Casablanca, de los cuales en su mayoría no pertenecen al perfil U.M.E., y algunos de ellos no eran sujetos capaces de participar debidamente en los talleres.
Por otro lado, algunos usuarios consideraban que ciertos talleres no los necesitaban, así que no participaban a pesar de estar presentes, o bien realizaban el trabajo con celeridad intentando demostrar que no representaba un gran esfuerzo para ellos.
4.- Escape o fuga.
Hubo usuarios en la U.M.E. que se caracterizaban por sus intentos de escape, los que esperaban alguna oportunidad para fugarse del hospital en cuanto los funcionarios bajaran la guardia, aprovechando que se quedara alguna puerta de acceso abierta (idealmente la P1) o en momentos de salida al patio, entonces tomaban rumbo a la salida principal del hospital (límite norte) debiendo salvar un espacio donde podían encontrarse con varios funcionarios107. En otros casos los usuarios evitaban ser capturados y entonces saltaban algunas rejas para salir del recinto por el límite noroeste (o sólo sacar partido de tener acceso al patio oriental), donde el escarpado murallón que delimita el hospital por el oeste (que se precipita varios metros hacia abajo) es menos peligroso y da acceso a una plaza.108 En ocasiones los usuarios fugados lograban avanzar varias cuadras hasta ser capturados por funcionarios del hospital, que los rastreaban en un minibús o ambulancia, y sólo unas pocas veces efectivamente escapaban.
La conducta señalada también se repetía en otros dispositivos de tiempo completo del hospital, que funcionan bajo una lógica distinta a los diurnos: en los primeros los sujetos varias veces son incapaces de reconocer los verdaderos alcances de su proceso de internación y son conducidos a ello por otras personas, en las segundas los sujetos adhieren voluntaria e intencionadamente a una estrategia terapéutica en el marco de una mayor libertad y satisfacciones.Por otro lado, los usuarios que no representaban problema en cuanto a sus fugas se les otorgaban permisos para que se movieran por otros lugares del hospital, de acuerdo al grado de responsabilidad que se le asignaba a cada uno, lo que podía variar con la evolución de los síntomas y el carácter del usuario.
Los usuarios más proclives a escaparse de la U.M.E. eran Cristóbal, Diego, Beatriz, y en menor medida Martín, los dos primeros usuarios tenían en común que se escapaban para ir a consumir drogas: el primero lo hacía sólo por un breve rato mientras el segundo se ausentaba por días y después volvía descompensado, lo que según sus padres ocurría siempre durante el último período que éste vivió en su casa, además había otro problema, puesto que al suspenderse la medicación por algunos días (varias veces en un corto período de tiempo) le producía efectos secundarios indeseables.
Beatriz es quien escapó más veces, y sus intentos por hacerlo eran sistemáticos. Su estrategia consistía en aprovechar cualquier descuido del personal para deslizarse por la puerta de entrada de la U.M.E. o bien saltando una reja en el patio oeste. Ella era considerada como muy hábil para escaparse por parte de los funcionarios, así que se tenía especial cuidado cuando se le daba permiso para salir a los patios o moverse en el hospital o fuera de este, cosa que ocurría poco, por las mismas razones que señalo.
Y por último, Martín no es de los sujetos más proclives a escaparse, sin embargo, en ocasiones lo hacía, fundamentalmente cuando andaba un poco alterado, con pensamientos repetitivos y angustiantes.
Los escapes se castigaban con una disminución de los dineros que el usuario recibe semanalmente, la marginación de éste de actividades al aire libre o de algún otro privilegio, dejarlo en el segundo piso sin posibilidad de bajar, o bien privarlo de la posibilidad de salir los fines de semana; cada uno de estos castigos tiene distinto valor para los usuarios, tengamos en cuenta por ejemplo aquéllos que no tienen una familia que tenga la disposición de sacarlos a pasear los fines de semana, no sería efectivo el último de los castigos indicados.
Un castigo duro fue el que se aplicó a Cristóbal, quien estuvo en la U.M.E. después del plazo pactado en el plan de tratamiento sólo con la condición de que se comportara bien y que no se fugara, sin embargo éste no cumplió su parte:
Una estudiante en práctica “Me dijo que le habían dado el alta a Cristóbal porque el lunes se había portado mal y se fugó, por lo tanto no cumplió con las condiciones que le había impuesto el equipo de la U.M.E., lo que dejó preocupada a su madre porque desconoce su paradero. Además, no se llevó sus medicamentos, entonces es probable que haya dejado abruptamente el tratamiento.”109
5.- Conductas manipulativas.
Las conductas manipulativas son acciones en que un (o más) sujeto por medio del engaño, la mentira, la extorsión, la persuasión y otros recursos, persigue que su interlocutor realice una acción u omisión que le represente al primero un beneficio o la satisfacción de un deseo o necesidad. Este tipo de conductas es bastante común, puesto que si tomamos el concepto en un sentido extenso existen variadas formas y grados en que se puede afectar una situación social para sacar provecho, pero sólo en pocas ocasiones la manipulación se muestra tan evidente como la perpetrada por algunos usuarios, como Marta. Estas conductas son relevantes desde el punto de vista que posee este informe, porque guardan relación con las actitudes y roles que éstos han asumido tanto fuera como dentro del hospital, y de las estrategias que utilizan para lograr sus propósitos.
Es común que tanto familiares como funcionarios reflexionen sobre las acciones que desarrollan los usuarios con el objetivo de obtener beneficios en el contexto de su internación así como fuera de este, lo que también nos lleva pensar acerca del papel que tiene este tipo de conductas en el marco de procesos clínicos110 como el diagnóstico y la etiología, precisamente porque varias de estas conductas fueron aprendidas en el hospital y no responden únicamente a trastornos mentales.
Para “reprimir” las conductas de manipulación y otras similares se empleaba el método conocido como dinámica de reforzamiento-castigo, el cual evita por un lado que los usuarios terminen siendo recompensados por portarse mal -por ejemplo, darles lo que piden para que dejen de molestar o armar escándalos-, mientras se recompensa la ejecución de una conducta adaptada y socialmente valorada.111
El caso siguiente corresponde a un joven que estuvo a punto de ingresar a la U.M.E., y que tiene un pasado de internaciones en el Hospital del Salvador:
“ Los profesionales concuerdan en que existe la posibilidad (y algunos documentos de su ficha -que data desde 2004- apuntan en tal dirección) de que gracias a “su enfermedad” él manipula y saca provecho de diversas situaciones sociales, como obtener mayor atención de sus seres queridos, la justificación del abuso de drogas, pero sobretodo atenuar la gravedad de su situación judicial.”112
Marta era un caso paradigmático y muy complicado para los funcionarios debido a la dificultad que implicaba el manejo de sus conductas manipulativas, pues ella utilizaba con gran facilidad los recursos que tenía a su disposición para lograr condiciones que le permitieran sacar provecho de las distintas instancias y unidades del hospital; en esta dirección, vale recordar una ocasión en que la enfermera de la U.C.E. manifestó que las auto-mutilaciones de Marta así como otras conductas que ella presentó durante un período que estuvo en la U.M.E. (finales de marzo y primeros días de abril) se explican porque ella tenía una relación pseudo-amorosa con un usuario de la U.C.E., entonces hacía lo posible para que la enviaran de vuelta a esta última unidad.113
Otro caso es el de Iván, quien durante meses escondió a su pareja amorosa una grave adicción al alcohol, lo que terminó abruptamente cuando él se internó y ella supo de su condición, además de saber acerca de su capacidad de tenerla engañada con algo tan serio:
“ La psicóloga de la U.M.E. comentó que se notaba que ambos habían peleado (Iván y su pareja), y que la causa probablemente sea la actitud enérgica y decidida de la pareja de Iván de no aceptarle que éste manipule las situaciones. También comentó que tal actitud es buena por parte de ella, y reveló que ella le mencionó que hay personas aconsejándola, por ejemplo un familiar que es psicólogo. La actitud fría de Iván probablemente expresaba que no le había gustado nada la posición que asumió su pareja.”114
Por otro lado, la situación de Daniela es ilustrativa de aquellas familias o familiares que niegan la veracidad de los (eventuales) trastornos mentales de sus familiares; la madre de Daniela define la “conducta extraña” de su hija como fingimiento a la vez que duda de la pertinencia de su internación en la U.M.E., sin embargo también piensa que es posible que mentir115 sistemáticamente la conduzca a un “verdadero” trastorno mental, como amplía la siguiente cita de mi diario de campo:
(La madre de Daniela venía por primera vez al taller de psicoeducación de familiares responsables) “[…] ella no sabía del diagnóstico que le dieron a su hija -trastorno de personalidad límite- y negaba que Daniela tuviera algún tipo de enfermedad psiquiátrica, después que narró que le planteaba hace tiempo a su hija su preocupación de que mintiera tanto, y que esto podría traerle consecuencias nefastas, puesto que podría mentir en sus síntomas y ser medicada por algo que no tiene, “después de todo el tratamiento que ha recibido ya está enferma de verdad”, dijo la mujer.”1166.- La “auto-regulación” de la conducta.
La auto-regulación de la conducta es un conjunto de acciones realizadas por ciertos usuarios que tienen por objeto reprimir la conducta de otros usuarios, que se justifica en la medida que los últimos hayan perpetrado alguna conducta prohibida o molestosa, ya sea de tipo interferente, mendicidad, entre otras. No obstante, este mecanismo auto-regulador de la conducta permite a unos pocos usuarios erigirse como actores que gozan de privilegios y un estatus superior en relación a sus compañeros, configurando una relación asimétrica de poder entre los internos.
Desde que el usuario ingresa a la U.M.E. asumirá roles y cuotas de poder más o menos homogéneas al resto de sus compañeros, por tanto deberá aprender que existe un margen razonable para intervenir las conductas de otros, dependiendo de si estas son efectivamente reprimibles o no (¿cómo se sabe esto?: tras la adaptación del usuario al contexto de la U.M.E., mediada por la observación de los procesos y actores de la institución) Sólo allí encuentra su efectividad la estrategia del hospital de dotar a los usuarios con ciertas herramientas para controlar su propio ambiente –incluyendo el comportamiento de sus compañeros-, al margen de si haya o no un funcionario presente. Sin embargo, algunos usuarios desarrollan conductas tiránicas hacia sus pares, en que actúan de manera arbitraria haciendo uso de un poder que no les corresponde. Por este motivo debe interrumpir un funcionario para intentar reestablecer el equilibrio de fuerzas e igualdad que debiera existir entre los usuarios.
Acciones como reprimir a los usuarios que pedían insistentemente cigarrillos u otros objetos, hacer callar a un usuario que se mostrara interferente y molestoso, etc., eran bastante comunes en la cotidianeidad de la U.M.E.: en cuanto a las primeras pueden interpretarse como actos desinteresados, pero la mayoría de las veces se trataba de un servicio que prestaban ciertos usuarios con tal de obtener favores del usuario al cual ayudaban, por lo cual actuarían de manera similar a los guardias privados, amparados en una política de control social legitimada por el hospital que delega poder a los usuarios. En cuanto al segundo ejemplo, lo corriente era que los usuarios hicieran callar a sus compañeros cuando éstos últimos se comportaban mal en talleres y otros contextos formales, posiblemente con el interés de mostrar su compromiso (verdadero y no) con la labor desarrollada en estos.
7.- Intercambios económicos.
Para comprender el sistema económico de la U.M.E., y más precisamente los intercambios de alcance económico desarrollados por los usuarios, es preciso reflexionar acerca de su naturaleza a la luz de ciertos conceptos antropológicos: en primer lugar, el término reciprocidad117 resulta esclarecedor para comprender las dinámicas sociales sostenidas entre los usuarios con respecto a la tenencia, redistribución y consumo de bienes y valores, no obstante los usuarios de la U.M.E. no componen un grupo social cohesionado y estructurado así como las sociedades que practican el Potlach118, sino más bien un colectivo constituido de manera forzosa entre individuos con inclinaciones disímiles, siendo a veces el intercambio comercial una de las escasas formas de comunicación que desarrollan entre ellos.
En el marco de los procesos de la economía de los usuarios U.M.E. eran pocos los sujetos que se caracterizaron por desarrollar una lógica de intercambios basada en el crecimiento e igualación paulatina de los valores transados, pues lo común era que se conformaran asociaciones precarias entre individuos y grupos, por contraste estaban aquellos sujetos que desarrollaban estrategias en solitario, o bien eran llevados a ello por la falta de oportunidades que tenían para gozar de los beneficios que proporciona una posición social privilegiada en la unidad.
La redistribución es sin duda la práctica social más frecuente en la U.M.E. en el marco de los procesos económicos, siendo esta “un principio de organización de la economía en el cual una dirigencia central recolecta los bienes y luego los redistribuye a algunas o todas las unidades que produjeron o proporcionaron dichos bienes. La redistribución requiere una organización política formal (que implica, por lo menos, rango)” (Barfield, 2000: 436) Respecto a la idea anterior, quisiera aclarar que no fue posible observar una “dirigencia central” o “centro político” en el marco de la economía de los usuarios U.M.E., aunque sí algunos usuarios que constituían poder para sí mismos y obtenían más beneficios económicos que los otros. En este conjunto de prácticas sociales debe incluirse también a los funcionarios y las políticas institucionales que regulan las transacciones y el consumo de bienes que implican riesgos para la salud y el orden social en la unidad, concretamente los cigarrillos y en ocasiones comidas y bebidas.
Puede inferirse que la economía de los usuarios U.M.E. contrasta significativamente con economías de otras instituciones sociales totales -como los conventos u otras de carácter militar-, en las que generalmente los sujetos están imbricados en los distintos procesos de producción, distribución y consumo de las mercancías. En cambio, en la U.M.E. no se producen mercancías, y la economía está configurada básicamente por un conjunto de estrategias individuales y colectivas orientadas a la obtención y consumo de ciertos productos, principalmente alimentos y cigarrillos119; además los usuarios no obtienen dinero por medio de una actividad remunerada, sino de aportes familiares y/o pensiones asistenciales120 Es así que la economía de los usuarios U.M.E. presenta una faceta positiva que tiende a la congregación y la actividad social, pero también una negativa que tiende al conflicto y desintegración de las relaciones interpersonales, la que estaría vinculada al surgimiento de comportamientos problemáticos de diversos tipos.
Había, por otro lado, objetos que no eran intercambiados, me refiero a los objetos personales de aseo, como afeitadoras, champú, jabón, etc. La ropa tampoco se compartía, aunque a veces se confundían las prendas o sencillamente alguno tenía que prestarle algo a otro, pues muchas veces los usuarios se quedaban sin ropa mientras les lavaban las pocas prendas que tenían.
El despliegue de la economía de los usuarios U.M.E. revela la coexistencia de valores como la solidaridad, la caridad o el frío cálculo económico, sin embargo los usuarios sólo participaban en calidad de receptores y redistribuidores de bienes121, lo que los convertía más en simples consumidores de mercancías que actores de un “fenómeno social <total>”, donde “[…] la circulación de riquezas es sólo uno de los términos de un conjunto mucho más general y permanente.” (Mauss, 1979: 160) En definitiva no se trata ni de pura transacción instrumental, ni tampoco de una acción social que sea una metáfora de la sociedad estudiada. Esto nos sitúa lejos de las sociedades melanesias descritas por Mauss, aunque podamos develar la existencia de formas de reciprocidad y asociatividad entre los individuos y grupos sociales estudiados.
Por otro lado, señalar que existe cierto tipo de bienes que se producen en la U.M.E., lo que defino como “servicios” pues implica el desempeño de cierta clase de “trabajos” por parte de algunos usuarios (como proteger o acompañar a un sujeto), lo que también podría considerarse como prácticas de reciprocidad en el contexto de la unidad.
Este punto pretende abordar dos preguntas: ¿cuáles son los objetos más significativos para los usuarios de la U.M.E. y el valor que les asignan? y ¿qué comportamientos problemáticos están vinculados al intercambio económico entre los usuarios (y funcionarios) en el contexto de la U.M.E.?
Bienes u objetos valiosos.
Los bienes son todos aquellos objetos tangibles y no tangibles que son valiosos para los usuarios, que pueden obtenerse a través de dos fuentes: proporcionados por las visitas de los usuarios o derivados del dinero de pensiones asistenciales o aportes familiares. Destacar el hecho que es problemática la circunstancia de poseer valores de cualquier tipo en un entorno aislado como la U.M.E., donde además los sujetos padecen de tantas carencias materiales, sociales y emocionales.
Los cigarrillos son probablemente el objeto más valorado al interior de la UME (por supuesto que para los fumadores) pues es un recurso escaso, por otro lado el portar fuego permite tener un control para fumar los cigarrillos en momentos distintos a los destinados formalmente y por tanto está prohibida su tenencia, por lo que poseer fósforos o un encendedor es un gran logro para los usuarios.122
Las comidas y bebidas son el segundo objeto más valorado por los usuarios de la U.M.E. (al menos en extensividad), y a pesar de que está permitido que éstos compren golosinas, snacks y bebidas de fantasía, esto implica un problema para el hospital porque produce efectos perjudiciales en la salud de los usuarios123; además, tal como ocurre con los cigarrillos este recurso se consume muy rápido, lo que puede comprenderse como una estrategia desarrollada por los usuarios para acabar lo antes posible los productos en vez de compartirlos, es por ello que algunos usuarios beben una bebida de 2 litros en un breve rato, así como paquetes de galletas enteros.
Entre los objetos de necesidad básica se incluyen los objetos de higiene y aseo personal (champú, jabón, desodorante, afeitadora, detergente para lavar ropa, etc.), y también los objetos de presentación y cuidado corporal (ropa, maquillaje, cremas, etc.)
Por otro lado, me extrañó que la mayoría de los usuarios tengan tan poco interés para llamar por teléfono, lo que pude comprobar yo mismo haciendo uso de un celular bajo la vista de ellos, y sólo un par de veces me lo pidieron; sin embargo, debe consignarse que está prohibido para los usuarios hacer llamadas telefónicas y menos andar pidiendo este tipo de favores a los funcionarios y estudiantes en práctica que se encuentren en la U.M.E. En una ocasión los usuarios manifestaron su disconformidad por el hecho de que no les traspasen los llamados que les hacen sus familiares, lo que fue justificado por los funcionarios presentes como una política de la unidad.
El dinero ocupa un lugar relevante en la U.M.E., respecto del cual debemos identificar dos elementos básicos, por un lado los usuarios son sujetos parcialmente privados de utilizarlo, y en cuanto lo obtienen (casi siempre una cantidad pequeña) lo gastan rápidamente, por otro lado muchos de los usuarios son individuos (y forman parte de familias) en situación de pobreza. Además agregar que tanto los cigarrillos como otros objetos -básicamente alimentos- eventualmente pueden asumir un valor similar o mayor al dinero.
Otro antecedente es que previo a la puesta en marcha de la nueva política de salud mental en el Hospital del Salvador, se empleaba el sistema de fichas, respecto del cual varios funcionarios consideran muy efectivo y pertinente para aplicar en la actualidad. Este sistema consiste en la asignación de fichas correspondientes a dinero, que pueden ganarse o perderse de acuerdo al comportamiento y compromiso que tienen los usuarios hacia las actividades promovidas por los funcionarios del hospital.
Algunos problemas sociales asociados al dinero y otros bienes en la U.M.E.
Observé que algunos usuarios guardaban celosamente su dinero hasta que en algún momento pudieran comprar algún alimento o cigarrillos (los que fuman), otros simplemente no manejaban ningún dinero, aunque la mayoría recibía semanalmente una asignación124 tomada de sus pensiones asistenciales u otros fondos destinados para ellos.
La disposición de los recursos económicos eran fuente de conflicto entre los usuarios y la institución, concretamente el asistente social quien es la persona encargada de retener los dineros y administrarlos de forma más controlada. El problema es que varios usuarios consideraban que tenían la capacidad de utilizarlo con diligencia y no se les daba la oportunidad de hacerlo. Otro problema se remitía al papel que cumplen los familiares responsables en la administración de los recursos de los usuarios125, pues los primeros varias veces se apropiaban de tales, quedándose con parte del dinero y dejando lo estrictamente necesario para sus familiares internos. Otro foco de conflicto ocurría entre los mismos usuarios, que varias veces incurrían en agresiones y otros tipos de comportamientos problemáticos a causa de una desavenencia de tipo económico.
Mónica es una usuaria que desde el comienzo de su hospitalización manifestó su molestia por el control que otros ejercían sobre su dinero (de la pensión asistencial), argumentando que ella era capaz de hacerlo por sí misma; en una oportunidad me mostró las boletas de depósito de su pensión asistencial y su monedero casi vacío mientras decía que tenía hambre, además acusó al asistente social de ladrón.126
El conflicto entre esta usuaria y el asistente social a propósito del control sobre el dinero además se extiende hacia la relación que la misma sostiene con los demás usuarios, porque como los bienes son escasos en la U.M.E. se vuelve necesario –a juicio de varios usuarios- gastarlos racionalmente y evitar que los demás terminen consumiendo lo que se compra con dinero que es propio. Hay abundancia de este tipo de casos, como Pamela y Lorena quienes sus familiares les traían alimentos y cigarrillos pero igualmente pedían a los otros usuarios para guardar lo suyo, estrategia que era condenada por el resto de los usuarios por considerarla abusiva, entonces ambas eran discriminadas y evitaban establecer cualquier tipo de relación comercial con ellas.
En una ocasión Mónica me dijo que había llegado una “amiga” a la U.M.E., una usuaria (Consuelo) que recién se había internado pero que la había conocido en un hospital diurno de su comuna de origen, entonces se reconocieron como amigas y compartían cigarrillos y otras cosas. Después Mónica la acusó de aprovechadora, que quería beneficiarse de sus recursos, argumentando que la frecuencia con que ella le pedía cigarrillos era causa del derroche que hacía de su dinero
Es una verdad dada para los funcionarios que gran parte de los usuarios de la U.M.E. no son personas aptas para manejar eficientemente sus recursos económicos, habilidad que se supone necesaria de aprender a lo largo de la internación en esta unidad. Los usuarios que se caracterizaban como “incapaces” de manejar su dinero son atribuibles básicamente a tres tipos de trastornos mentales: retraso mental, esquizofrenia grave y/o adicciones; existían casos de los tres grupos en la U.M.E. y todos tenían acceso a un pequeño capital que se les asignaba semanalmente.
Iván es un usuario que expone los riesgos del alcoholismo, ya que entre otras cosas lo observé llegar dos veces al hospital muy desaseado, herido y sin ningún peso; la primera vez que llegó malherido al hospital fue tras pasar una noche fuera, señalando que lo habían asaltado al salir del cajero automático, lo que prácticamente nadie le creyó (funcionarios y estudiantes), según pude comprobar. Entonces los funcionarios de la U.M.E. en una reunión comentaron que se veían “atados de manos”, porque no podían controlar el acceso de Iván a su dinero sabiendo que éste se había internado para autocontenerse de una recaída en el consumo del alcohol.
De parte de los funcionarios existía una estrategia para controlar las conductas problemáticas de los usuarios, que consistía en una extorsión basada en la disponibilidad de la asignación de dinero semanal, ya sea una disminución o la suspensión de esta; este era uno de los mecanismos disuasivos por los cuales se podía esperar un mejor comportamiento de ciertos usuarios.
Por último, el problema de la desigualdad en la obtención de recursos económicos de ciertos usuarios es un tema de preocupación para los funcionarios, quienes ven en ello una injusticia la cual se expresa tristemente en la indiferencia que tienen los usuarios desposeídos a participar de los momentos en que se pueden comprar objetos –las idas al kiosko y las salidas fuera del hospital-, debido a que no pueden comprar cosas al igual que lo hace el resto de sus compañeros de unidad. Respecto a esto último, en un paseo sabatino en Viña del Mar pude observar cómo los usuarios gastaban los recursos pecuniarios recién obtenidos un día antes, al detenernos a comprar comidas y bebidas en el primer negocio con que nos topamos, pero también aquellos otros usuarios que sólo veían a sus compañeros(as) consumir aquellos productos:
“ Salimos todos en grupo y nos dirigimos a la feria de artesanía al lado de la playa El Sol, el día estaba muy caluroso así que bajamos al negocio de comida, donde quedaba un poco de sombra. (…) Algunos usuarios compraron alimentos y bebidas, Marta se compró una porción de papas fritas, Mónica y Consuelo compraron bebidas y algunos confites, otros compraron helados; pero Mario y Octavio no tenían dinero, respecto a lo cual los funcionarios consideraban negativo y necesario de modificar […].”127
Prácticas de mendicidad
Con este título me refiero a cierta clase de comportamientos realizados por los usuarios de la U.M.E. que pueden definirse como estrategias individuales y/o colectivas para conseguir objetos tales como cigarrillos, alimentos, bebidas, etc.128 Estas son conductas problemáticas porque están muy arraigadas en los sujetos que las practican y es deber de los funcionarios reprimirlas en pos de promover el desarrollo de nuevas conductas, esperando que el usuario asuma la tarea de redefinir las estrategias que emplea en la interacción cotidiana.
Cada usuario desarrolla una forma particular de participación en la economía de la U.M.E. a fin de beneficiarse de esta, en este marco las conductas de mendicidad son comunes para la gran mayoría de ellos, no obstante esto varía en relación al estatus que el usuario tenga entre sus iguales. Los usuarios que de manera frecuente mendigaban (Pamela, Lorena) despertaban el malestar de sus compañeros(as), y en consecuencia quedaban marginados de las redes de intercambio, a pesar de que -según pude observar- los “usuarios mendigos” obtenían bastante réditos pidiendo cigarrillos a cada usuario que prendía uno, o algo para comer y beber a quien le trajeran mercaderías del exterior. A diferencia de éstos últimos había usuarios que no participaban de las redes de intercambio (como Sebastián y Mario), quienes generalmente presentaban una actitud discreta y solitaria, expresando no estar interesados en los bienes transados en la unidad.
Las conductas de mendicidad eran reprimidas (tanto por funcionarios como por usuarios) básicamente mediante la persuasión, y si la actitud persistía la práctica común era marginar al usuario de la red de intercambios, esto generaba una asimetría en el acceso a los bienes transados en la unidad, que revela de manera significativa las configuraciones de poder paralelas al poder institucional. Pese a que la labor de ciertos usuarios en manejar las conductas problemáticas de sus compañeros contribuía al desarrollo de una economía organizacional, esto creaba desigualdades entre los usuarios, entonces unos pocos se posicionaban en lugares privilegiados donde obtenían muchos bienes; además ocurría otro fenómeno sumamente interesante, que defino como servicio de guardias, donde uno o más usuarios ahuyentaban a los mendigos con el fin de proteger a quienes poseían bienes, esto tenía la ventaja de proporcionarle réditos al guardia de parte de la persona protegida.
También había momentos en que los usuarios tenían la oportunidad de mendigar a las visitas -de sus propios compañeros así como de usuarios de otras unidades- mientras se encontrasen en dependencias del hospital, o bien a transeúntes en la vía pública129; a continuación incluyo un par de citas de mi diario de campo que describen situaciones en que usuarios de la U.M.E. mendigaron a visitas:
(En el contexto de una salida al patio occidental) “Pamela se desplazó en tres oportunidades hacia unos grupos (conformado por pacientes y visitas) cerca del edificio Azócar en busca de un cigarrillo, las dos primeras veces fue detenida por un paramédico antes que llegara al grupo (cuando Pamela supo que la perseguían se puso a correr, lo que demuestra lo aprendida que tiene la obligación de no mendigar, incluso para una usuaria “tan enferma” como ella), la tercera vez no estaba el paramédico, así que yo le avisé a éste y fui a buscar a Pamela, ella ya venía de vuelta y con la mitad de un cigarro, entonces el paramédico le dijo que apenas se terminara el cigarro la llevaría al segundo piso, sin embargo la dejó en el patio.”130
“ […] lo noté (el “pololo” de Lorena) muy molesto, fundamentalmente por la insistencia de Pamela en pedirle cigarrillos y bebida que éste le había traído a Lorena.”131
También es pertinente tener en cuenta un aspecto de la política de manejo de comportamientos de usuarios, relacionada con las salidas al kiosko y que resulta sumamente controvertida, pues no pueden acudir a este quienes no tienen dinero; esta decisión apunta a evitar que los pacientes anden pidiendo plata y mendigando, criterio que también se extiende a otros contextos similares, como en algunas salidas al patio en que se prohibía salir a los usuarios que no tuvieran cigarrillos y que se caracterizaran por mendigar, así también ocurría cuando se desarrollaban las salidas del sábado, donde algunos usuarios se comportaban bastante mal, pidiendo dinero y otros objetos a los transeúntes en la calle.
Hurtos y protección de objetos de valor
Los hurtos también fue un tema recurrente por parte de los usuarios, puesto que en varias ocasiones ellos sufrían la pérdida de algún objeto que les pertenecía o sencillamente se sentían invadidos cuando existía algún indicio de que les tocaban sus objetos personales. Había una crítica transversal -tanto de usuarios como de funcionarios- de que no existía un método efectivo para guardar los objetos valiosos de los usuarios, entre ellos el dinero, cigarrillos, comida, ropa, etc.; pero también de otros objetos que son potencialmente peligrosos como las afeitadoras y otros elementos cortantes.
Supe de hurtos de cigarrillos, dinero, ropa, etc., siempre en pequeñas cantidades pues no hay que olvidar que las pertenencias de cada usuario pueden ser pesquisadas y no hay mucho espacio para esconder los objetos; los hurtos de comestibles y cigarrillos eran los más comunes.8.- Bromas o acciones humorísticas
Las bromas son comportamientos mediante los cuales los usuarios expresan cierta perspectiva u objeto de conocimiento asociado al “sentido del humor” de un grupo social; lo que puede ser tanto de forma deliberada como no intencionada. Las consecuencias de una acción humorística son ambivalentes, pues la interpretación que los usuarios hacen de los comportamientos o comentarios de los otros usuarios y funcionarios es amplia. Las razones o causas que motivan a los sujetos a realizar bromas o acciones humorísticas es difícil de determinar (aceptación social, empoderamiento, etc.), lo importante es considerar que a diferencia de las agresiones simbólicas las primeras no conllevan la intención de denostar o amedrentar a otro sujeto o grupo.
El límite que existe entre las bromas y las agresiones simbólicas (y las burlas en particular, un tipo de broma más cercano a esta última) es una disquisición difícil de zanjar, sin embargo pueden distinguirse entre sí de acuerdo a su intencionalidad así como el efecto que producen en la persona aludida.
Por otro lado, señalar que la reflexividad sobre el sí mismo y el contexto social circundante, cuando se realiza en código humorístico resulta ser una estrategia efectiva y socialmente valorada en la identificación y solución de conflictos -tanto personales como sociales-, que mediante otras acciones sociales sería difícil conseguir.
Bromas de ridiculización ritual
Una de las primeras bromas que observé era una que realizaban ciertos usuarios hombres de la U.M.E. (Cristóbal, Pedro, Iván, Diego) donde se le atribuía a alguno de ellos una condición homosexual, esta acción era privativa de este (pseudo)grupo y la desarrollaban tanto en momentos de ocio como en talleres. A medida que se fue disgregando este grupo132 -fundamentalmente por razones de alta médica o relocalización en otros dispositivos- la broma dejó de realizarse.
La acción mencionada puede clasificarse como una forma de ridiculización ritual, donde los roles y/o estatus de la persona objeto de la broma se ponen en cuestión o se definen en términos que resulten inadecuados para ella o para la situación; la persona no es lo relevante sino el rol o personificación que ésta desempeña en la escena, en este sentido tal tipo de bromas no pertenece al campo de las agresiones, pero se transforma en una cuando la alusión a una supuesta homosexualidad o cualquier otra denominación potencialmente vergonzosa tiene el objetivo de agredir a su interlocutor. Por otro lado so comunes las bromas donde se representan prácticas sexuales con propósitos humorísticos, como la situación que describe la siguiente cita:
“ […] cuando Gloria le pedía comida a Pedro (alimentos que le trajo su familiar) y éste se rehusaba, entonces ella le tocó el muslo con su mano por un momento aprovechando que estaban sentados, mientras Iván a pocos metros le decía en tono de broma a Pedro que le estaban tocando el “paquete”, lo que provocó que Pedro sacudiera con brusquedad la mano de Gloria.”133 Otro tipo de bromas relacionadas con la anterior son las que se ridiculiza el propio rol y/o estatus, lo que es poco común para los usuarios de la U.M.E., pues gran parte de ellos desea presentar una imagen que los lleve a considerarse y ser considerados como “sanos”; por este motivo son escasas las bromas que ironizan sobre el propio trastorno mental, aunque sí es común que las realicen hacia otros. En este sentido es pertinente reflexionar sobre la situación de Iván, quien volvía a internarse al hospital tras haber estado vagando por las calles de Valparaíso, a él se le reconoce su locuacidad y auto-referencia, además de poseer una mirada bastante irónica cuando se refería acerca de su situación personal: “ (Iván) Se veía muy desaseado, me contó que sus amigos lo encontraron en la calle, llamaron a un psiquiatra amigo de él y lo llevaron al Hospital del Salvador. Contó también que les había pedido 1000 pesos para transportarse al hospital, pero ellos se negaron y simplemente lo llevaron. Iván dijo que fue traído en una camioneta por sus amigos, lo que le causaba gracia porque se veía a sí mismo como custodiado por gendarmes (lo decía en tono humorístico)”134Una de las características fundamentales de la historia de vida de este sujeto es su alcoholismo, y por esta razón sus amistades no le prestaron dinero peroí o llevaron al hospital. En la cita anterior, la broma que Iván hace respecto de su supuesta situación judicial (de imputado o reo) probablemente juega un papel atenuador del conflicto real que éste experimenta, donde se ve enfrentado una y otra vez a la necesidad de volver al hospital, llegando a veces en condiciones paupérrimas de aseo, alimentación, abrigo y salud.
Otra situación en que un usuario se auto-ridiculiza la describe la siguiente cita de mi diario de campo:
“ Cuando me iba acercando (a un grupo de conversación en el patio oeste) un paramédico bromeaba a Marta que lo que tenía en el rostro (unas espinillas o granos) era un signo del V.I.H., entonces ella me dijo a lo lejos que tenía V.I.H., yo pensé que era verdad pero después supe que era broma.”135
La cita anterior describe una broma que presenta una situación calamitosa de manera hipotética, aunque tanto para la usuaria como para el funcionario participante de la interacción no hay posibilidad de desmentirlo, pues poco tiempo antes de aquella escena se le había practicado a Marta un “examen de Elisa” (para verificar la existencia del virus V.I.H.) y todavía no llegaban los resultados.
Bromas acerca de relaciones amorosas
En una ocasión le presté mi teléfono celular a Pedro para que llamara a una “amiga” que vería aquel fin de semana (pues le darían permiso para salir en el contexto de su fase de pre-alta), él se puso a hablar en el pasillo de la U.M.E. y varios presenciaron la llamada, cosa que después motivó las bromas de los presentes, tanto usuarios como algunos estudiantes; todo esto se dio en un ambiente festivo, poco antes de celebrar los cumpleaños de ciertos usuarios.
Este tipo de casos -que se celebre o bromee acerca de una eventual relación amorosa- son inusuales en la U.M.E., además observé que pocas veces los usuarios hablaban públicamente sobre esta dimensión de sus vidas.
Bromas pesadas
Las bromas pesadas son acciones humorísticas que se encuentran en el límite de la agresión simbólica, las que ocurren cuando alguien (un usuario o funcionario) saca partido de alguna situación problemática para otro usuario con un sentido humorístico, ya sea este problema o dificultad algo circunstancial o estructural de la persona. Las bromas pesadas se diferencian de las burlas en tanto las primeras no implican agresión, o al menos no deberían interpretarse como tal de acuerdo a los códigos sociales dominantes; a continuación incluyo un par de situaciones que ilustran mejor esta idea:
“ Gloria tiene una bolsa de objetos personales, cremas y otras cosas, y que cuando volvía para mirarse en el espejo, tras haberse aplicado una crema en su cara, se le cayó el frasco que la contenía, y se salpicó por la muralla y el suelo, esto causó la risa alborotada de Marta y la ira de Gloria.”136
“ En un momento que Lorena estaba pidiendo cigarrillos, Pedro dijo: “sí, yo tengo”, ella le pidió uno y él respondió con un seco “no” (…) Esta escena se ha repetido un par de veces, también con Pamela en el mismo papel de Lorena.”137
Otra broma pesada que pude observar se trata de la simulación del timbre de voz y/o la forma de hablar de la otra persona, respecto de lo cual he incluido dos citas que exponen al mismo “bromista” (Pedro) Deberíamos preguntarnos el porqué de la asimetría en la ejecución de acciones humorísticas, especialmente las que tienen algún atisbo de agresión, esto nos permite reflexionar sobre los mecanismos y configuraciones de poder al interior de la U.M.E.:
“ Mientras converso con Iván, Pedro le imita su forma de reír, el primero se incomoda, pero recibe la broma con una sonrisa.” 138
“ Pedro hizo callar a Miguel, imitando su voz, lo cual le causó risa a Esteban. Noté que hoy ocurrió la misma situación dos veces.”
9.- Comportamientos y hábitos en la alimentación.
Los comportamientos problemáticos vinculados a la alimentación son variados, partiendo por aquellos que incluyo en el punto sobre intercambios económicos, en que las modalidades de distribución de mercancías presentan una gran relevancia en cuanto a la comprensión de las relaciones interpersonales entre los usuarios de la U.M.E., y entre éstos y los funcionarios.
Respecto a aquellas conductas y actitudes clasificadas como trastornos de la alimentación que resultan más conocidas (anorexia, bulimia), apenas pude constatar su existencia en la U.M.E., pues sólo pude observar a ciertos usuarios que preferentemente evitaban comer. Por otro lado, son dos los tipos de conductas problemáticas de usuarios U.M.E. que pude identificar en relación a las prácticas alimentarias: 1) las maneras en la mesa y, 2) los hábitos alimentarios; estos dos temas son importantes para los funcionarios a cargo de la unidad -y de los encargados de alimentación del hospital-, los que se definen y abordan bajo una lógica médica y pedagógica, puesto que se prioriza que el usuario aprenda nuevos hábitos en la mesa que estén acorde a los esperados en cualquier situación social de este tipo, pero también que aprenda a alimentarse bien y evitar complicaciones de salud derivado tanto del sobrepeso como de la mala nutrición.
Pamela es una usuaria que presenta conductas significativas respecto a los dos tipos de conducta que señalo: durante el primer tiempo que ella estuvo internada en la U.M.E. los funcionarios hacían un gran esfuerzo para enseñarle a comer con servicios porque ella prefería comer con las manos, esto se solucionó y el problema en la actualidad consiste en que deje la manía de tocarse el pelo y la cara cuando come, razón por la que se ensucia su ropa y cuerpo; una de estas últimas conductas la observé durante una celebración en la sala de estar:
“ Pamela al comerse los completos lo hacía sin ningún cuidado, pues mientras lo hacía se tocaba el pelo o se llevaba el completo cerca de la cabeza ensuciándose con mayonesa el pelo, ropa y cara, aunque lo más elocuente es que mientras le quedaba poco menos de la mitad del que estaba comiendo pedía insistentemente otro más.”139
A pesar de sus comportamientos desadaptados en la mesa y en otros momentos del día, Pamela era una usuaria que tenía un agudo sentido de la estrategia, elemento en que concuerdan tanto funcionarios como su madre, ejemplo de ello es cuando pedía comida y/o cigarrillos mientras ella escondía los suyos. En la cita anterior ella trataba de acaparar la mayor cantidad de comida posible, a pesar de que se le dijo que había una ración igual para todos; en otra celebración (por motivo de mi despedida y de una estudiante en práctica de trabajo social) también comimos completos, entonces Pamela esperó un momento en que nadie estuviera mirándola, sacó un completo y escapó de la mesa, en ese instante un funcionario la alcanzó y se lo quitó, lo que provocó que ella comenzara a llorar.
Según pude observar, para algunos usuarios era difícil sostener los servicios pues no podían mantener su mano firme como consecuencia de padecer un tiritón constante de manos (así como de otras partes del cuerpo), lo que en terminología médica constituye un “síndrome extrapiramidal”140, atribuido con frecuencia a efectos secundarios adversos de los fármacos antipsicóticos141, sin embargo algunos estudios afirman que la esquizofrenia por sí misma genera este tipo de sintomatología142; los usuarios que tenían dificultad para comer a causa de estos movimientos involuntarios eran Pamela y Octavio.
En cuanto a los momentos de alimentación desarrollados en el comedor, los usuarios generalmente se sentaban en sus sillas acostumbradas y apenas conversaban con los usuarios que tenían cerca, comían lo que estuviera en sus platos y se llevaban los panes o frutas para la sala de estar o el pasillo, o bien los guardaban para más tarde.
Respecto a los hábitos alimentarios de los usuarios existía un problema importante, porque varios de ellos tenían sobrepeso y comían con desenfreno cuando algo les llegaba a sus manos, otros pocos no comían sus meriendas y alimentos proporcionados por el hospital mientras comían gran cantidad de golosinas y bebidas de fantasía que les proveían sus familiares o las compraban en el kiosko. Lo anterior representaba un problema para los funcionarios de alimentación del hospital en cuanto a la tarea de modificar la cultura alimentaria de los usuarios así como de sus familiares, entonces el hospital debía hacerse cargo de promover el uso de alimentos con menor contenido calórico que las galletas, papas fritas, bebidas de fantasía, etc., considerando que los alimentos que reciben los usuarios de la U.M.E. contienen los nutrientes necesarios y equilibrados para ellos.
Otros elementos que pueden añadirse respecto de los hábitos alimentarios de los usuarios es que uno de los efectos de los medicamentos antipsicóticos es un aumento exagerado del apetito, otros factores a considerar son el sedentarismo y la poca actividad física.
A continuación una cita de mi diario de campo que ilustra cómo Pamela era capaz de no sólo acaparar sino también consumir una gran cantidad de comida:
“ […] se sentó a comer desenfrenadamente, yo le quité el plato de galletas que se puso, pero ella lo volvió a poner, y comía queque, pan, galletas; después, cuando se habían acabado los alimentos, incluso pidió un pan.”143 Algunos usuarios pedían los panes y frutas de las meriendas y comidas a sus compañeros, y era común que algunos de ellos guardaran algunos de estos alimentos para más tarde.Un dato para destacar es que eran las mujeres las que tenían sobrepeso y no los hombres: de las nueve usuarias que conocí tres tenían sobrepeso, cuatro de ellas eran obesas, mientras que una usuaria (Beatriz) era la única que debía aumentar su peso. Respecto a los hombres, ninguno de ellos tenía sobrepeso o bien sólo lo estaban marginalmente. A propósito de esta diferencia de los pesos de los usuarios en relación al sexo se decidió implementar un nuevo régimen alimentario en las meriendas, que se basaba en dar una porción de pan a los usuarios hombres y frutas para mujeres; esto no evitaba que ellas pidieran los panes a los usuarios y éstos se los regalasen, no obstante observé que gracias a esta política alimentaria así como los esfuerzos desplegados en pos de educar a los usuarios y sus familiares en prácticas de alimentación saludables, en poco tiempo las usuarias más obesas habían bajado considerablemente de peso.
Por último, señalar que algunos alimentos estaban prohibidos para los usuarios U.M.E., tales como el consumo de café y otros productos que alteren las horas de sueño y la conciencia, sin embargo cuando ellos salían los fines de semana retomaban el consumo de estas sustancias, por lo que cuando volvían a la U.M.E. les costaba un poco readaptarse a la rutina de la unidad.
10.- Cigarrillos y tabaquismo.
El consumo de tabaco es uno de los comportamientos más problemáticos en la U.M.E. así como del resto de dispositivos del hospital, porque se encuentra en un punto donde se contraponen de manera significativa los criterios médico y político empleados por los funcionarios, pues como se verá a continuación a pesar de que el primero define como nefasto el uso del tabaco debido al progresivo deterioro que ejerce sobre la salud de los usuarios, el segundo lo justifica como un método que disponen éstos últimos para calmar estados ansiosos provocados en parte por los fármacos. La contradicción de criterios en el abordaje de este problema es evidente y abunda en la discusiones de los funcionarios sobre planificación de rutina y particularmente respecto del momento conocido como salida al patio, porque a fin de cuentas el límite que se impone al consumo de cigarrillos se remite básicamente a cuando se encuentre abierta la puerta hacia los patios144, además los paramédicos que están a cargo de supervisar a los usuarios están atentos del número de cigarrillos que éstos consumen, y por tanto de restringir un uso excesivo de este psicotrópico.
Las peores consecuencia derivadas del uso del tabaco durante la internación en el hospital es que alguien que no fumaba comience a hacerlo o quien lo hacía sólo un poco termine por volverse adicto, como ocurre con algunos usuarios de la U.M.E. que tras algún tiempo de permanencia en el hospital habían adoptado el hábito de fumar, según me contaba un funcionario.
De los 22 usuarios que conocí en la UME durante mi trabajo de campo 14 fumaban, más de la mitad, pero el dato más sorprendente emerge si hacemos una diferenciación por sexo, porque de los 13 usuarios hombres sólo 5 fumaban, mientras que de las 9 mujeres todas lo hacían, en distinta frecuencia por cierto.
Algunos usuarios se caracterizaban por pedir insistentemente cigarrillos145, lo que muchas veces tenía por consecuencia que f u era repri m ido por un funcionario o por un compañero de unidad, puesto que tales conductas eran vistas por el resto de los usuarios como molestosas y abusivas, sin embargo en ocasiones igualmente les convidaban.
Una conducta que realizaban Pamela y Lorena consistía en recoger los cigarrillos consumidos (las colillas) que yacían en el suelo y fumarlos, provocándose en ocasiones quemaduras en los labios y dedos además de inhalar la sustancia tóxica que emana el filtro cuando se quema. Por otro lado Cristóbal y Pedro en ocasiones buscaban los cigarrillos del suelo para sacarles el tabaco y fabricar uno con hojas de cuaderno.
Otro tipo de conducta era particularmente difícil de controlar por parte de los funcionarios, y refiere a cuando los usuarios fuman al interior del edificio de la U.M.E. desconociendo la prohibición que existe desde que comenzó a aplicarse la nueva ley de tabaco. Los espacios que utilizaban los usuarios para fumar clandestinamente eran los baños (tanto del primer piso como del segundo), y quienes lo hacían eran varios, principalmente Cristóbal, Pedro y Marta. Los usuarios a su vez tenían una complicación para desarrollar esta acción y es que no se les permite portar fuego, por lo tanto deben tenerlo oculto o bien pedirlo prestado a alguien que no sepa acerca de la prohibición de tener fuego, como me sucedió al principio en que un par de veces presté fósforos y no me los devolvieron.
En algunas ocasiones los cigarrillos eran un foco de conflicto entre los usuarios, lo que se traducía no pocas veces en discusiones e incluso ruptura de relaciones entre ellos, como la de Mónica y Consuelo, quienes pasaron de amigas a casi no hablarse, o como la situación que describe la siguiente cita de mi diario de campo:
Mientras conversaba con Gloria en el patio oeste, ella “[…] fumó dos cigarros al hilo, y Pedro le preguntó si le podía convidar, ella no lo hizo incluso cuando Pedro se acercó e insistió que ésta se había fumado dos cigarros y no había convidado, entonces Pedro la acusó con el paramédico sin ocasionar una respuesta de éste último.”146En otras ocasiones los cigarrillos pueden significar un elemento de integración o cohesión entre individuos o grupos de usuarios, lo que sucedió durante un tiempo entre Mónica y Consuelo, pero también en muchas circunstancias en que existe un intercambio permanente y equilibrado de cigarrillos y otros bienes entre los usuarios. En este caso también es posible hablar de los cigarrillos como un bien que se intercambia y de sujetos que asumen roles y estatus de acuerdo a la manera en que se administran y comparten tales bienes.
En una ocasión en que estuve conversando con Natalia me pareció relevante que ella dijera que la tenencia de cigarrillos en el hospital empodera a un sujeto incluso para forzar relaciones sexuales con personas que estuvieran deseosas de fumar.Otro tema ocurre con los funcionarios que les regalan cigarrillos a los usuarios, como método para establecer un contacto con ellos o sencillamente para satisfacerlos. Respecto a esto último supe de varias historias contadas por paramédicos en que usuarios que se acostumbraban a recibir cigarrillos por parte de ellos después se ponían agresivos cuando no les daban, lo que terminó por desincentivar esta práctica, la que además resulta sumamente cara.
V.- Conclusiones.
La enfermedad mental y la institución social total.
La introducción incorpora algunos antecedentes teóricos y empíricos que contribuyen al esclarecimiento de las características de la Unidad de Mediana Estadía (U.M.E.), así como otros dispositivos del Hospital Psiquiátrico el Salvador que he mencionado a lo largo de este informe; señalé también que los procesos de salud- enfermedad mental, así como las llamadas enfermedades, trastornos o patologías mentales, son elementos constitutivos de las sociedades y grupos sociales, los que desarrollan métodos e instituciones con el fin de abordarlas. En este sentido, cabe recordar que la perspectiva utilizada en este proceso investigativo se fundamenta en una articulación de múltiples enfoques sobre los procesos de salud-enfermedad mental, incluyendo la antropología médica crítica, el interaccionismo simbólico y la antipsiquiatría. Respecto al contenido central de este texto, recordar en primer lugar que la U.M.E. se caracteriza como un “lugar”147 construido para proveer servicios especializados en salud mental, cuyos procesos sociales están mayormente orientados por criterios y fines médicos, sin embargo, resulta evidente que no se trata de una relación médico-paciente común, ni de una prestación de salud encaminada a la “cura de una enfermedad”, sino básicamente una relación más compleja que liga al usuario con instituciones, aparatos y saberes que constituyen poderes funcionales a un orden social. Por lo tanto, la U.M.E. no es una institución que se rija únicamente bajo preceptos médicos, sino también -y en gran medida- políticos y pedagógicos, lo que se expresa de manera paradigmática en lo que defino como “política de manejo de comportamientos problemáticos”, aparato encargado de educar, regular, reprimir y castigar a los usuarios que efectúen comportamientos que pudieran poner en riesgo la salud de los mismos así como el sostenimiento del orden social en la unidad.
Como decía anteriormente, los distintos elementos que modelan la experiencia institucional de los usuarios deben trascender un concepto limitado de trastorno mental, centrada tan sólo en los procedimientos clínicos y terapéuticos empleados, así como los efectos o productos obtenidos (los signos y síntomas que develan el eventual estado de salud); entonces la mirada debe ampliarse para integrar otros componentes olvidados o menospreciados, como son las configuraciones estructurales y culturales de los grupos sociales, así como las experiencias y trayectorias vitales de los usuarios, esto último con el fin de reconstruir los contextos sociales que marcan la vida de un sujeto, que a su vez dan cuenta de los mecanismos sutiles con que se gestan y expresan los procesos de salud- enfermedad mental.
Desde el momento de la internación el usuario comienza un período de grandes transformaciones que lo fuerzan a adaptarse a la unidad, tiempo en que aprenderá –al menos de forma parcial- cómo se estructura la institución: los fines y métodos que la constituyen, las funciones y jerarquías de los funcionarios, los espacios y momentos que conforman la rutina, así como los márgenes de comportamiento razonable que puede efectuar sin recibir algún tipo de sanción. El usuario internalizará de forma gradual “el esquema interpretativo de la institución total” (Goffman, 1998: 91-92), ejercitando y madurando distintas formas de adaptación, y donde los funcionarios cumplen una tarea muy importante desde el principio, enseñándole entre otras cosas “los fines” de la institución y las reglas de convivencia de la unidad.
Los espacios y momentos que constituyen la rutina institucional varían de un dispositivo a otro, donde son destacables al menos tres datos sobre la situación particular de la U.M.E.: el primero de ellos es que se trata de una de las cinco unidades del hospital que implican internación, segundo es que dispone de gran espacio (un pabellón entero), y tercero que los espacios de día y noche están diferenciados en primer y segundo piso respectivamente.
Los comportamientos problemáticos
Los comportamientos denominados como inapropiados, anti-terapéuticos, desajustados, interferentes, exóticos, etc., son los que bajo el prisma de la cultura institucional del hospital se califican como problemáticos148, por lo cual son regulados y/o reprimidos induciendo al usuario a asumir una actitud “socialmente aceptada”, lo que en concreto significa aculturarlo en un lenguaje interaccional similar o equivalente al de las personas normales, y es precisamente la norma social la que fundamenta las políticas de control del comportamiento aplicadas en la U.M.E. así como del resto del hospital, aunque “si se trata de actuar “normalmente” (…) la forma de actuar de la gente, es muy variable de grupo en grupo y además existen peculiaridades individuales.” (Chuaqui, 1995: 204)
La política de manejo comportamientos problemáticos tiene por objetivo eliminar todo aquello que pueda tener de perjudicial en la inmediatez de la rutina del hospital, pero sobretodo se proyecta hacia la vida posterior de los usuarios, cuando obtengan el alta y deban enfrentar las duras condiciones que impone el mundo exterior. Las técnicas desarrolladas para el manejo de la conducta problemática son muy diversas, y varían entre aquellas promovidas por la institución (formales) a las desarrolladas por los funcionarios y los usuarios por cuenta propia.
Las técnicas formales empleadas en la U.M.E. con el fin de reprimir las conductas problemáticas de los usuarios consta de 4 procedimientos formales de contención149 (emocional, ambiental, farmacológica y física), que implican distintas modalidades de coerción y coacción, pero además no puede olvidarse la más importante que es la estrategia socializadora, que responde a las demandas del hospital, del funcionamiento de la unidad y de las políticas nacionales de salud mental, lo que se concreta en un aparato disciplinador basado en dos clases de técnicas, una que apela a la dimensión cognitiva de los usuarios (y
de la internalización que hagan de las normas) y otra sencillamente que induce por fuerza de la costumbre la actitud esperada. Respecto de las técnicas mencionadas, el criterio “ terapéutico” podría servir sólo como clave justificadora de tales, pues ante todo son métodos de aculturación y control social, los que eventualmente podrían provocar el efecto inverso al de brindarle salud al enfermo.Es precisamente en la intersección entre los términos terapéutica, política y pedagogía que podemos caracterizar la función que cumple la psiquiatría en el marco de los hospitales psiquiátricos en cuanto a la resolución de varios trastornos que reciben el nombre de enfermedades mentales, pues no se persigue únicamente la “cura del enfermo”150 sino la modificación del comportamiento y/o la subjetividad inadaptada del usuario; en consecuencia la U.M.E. es un dispositivo de disciplinamiento cognitivo-conductual- relacional.
Contrariamente a asignarle un papel sobrevaluado a los lineamientos y prácticas institucionales en la construcción de los procesos sociales de la U.M.E., también es importante referirse a las acciones, estrategias y discursos que los usuarios construyen en forma de resistencia al hospital y los funcionarios, incluyendo el espectro de conductas que Goffman denominó “ajustes secundarios”, que básicamente son formas de flexibilización de las normas institucionales, traduciéndose en “[…] prácticas que, sin desafiar directamente al personal, permiten a los internos obtener satisfacciones prohibidas, o bien alcanzar satisfacciones lícitas con medios prohibidos.” (Goffman, 1998: 63-64)Las conductas o prácticas de resistencia son relevantes, pues no son la reacción mecánica de un proceso dirigido y ordenado “desde arriba”, sino que también son productoras de una configuración particular de poder en la UME: “para Michel Foucault la resistencia es siempre “varias resistencias” que, aunque móviles y transitorias, establecen siempre un vínculo de mutua necesidad con las relaciones de poder: éstas no pueden existir sin una multiplicidad de puntos de resistencia que desempeñen el papel de adversario, de blanco y de punto de apoyo.” (Garcés, 2005: 95)
Comportamiento normal y enfermedad mental.
Thomas Szasz, un reconocido “antipsiquiatra”, es enfático al declarar que la psiquiatría no se distingue de manera significativa de “[…] las ciencias que se dedican a estudiar los lenguajes y la conducta de comunicación.” (Szasz, 1994: 17), y comete el error de no diferenciarse del marco tradicional de la medicina para establecer un campo propio junto a las ciencias de la comunicación, la antropología, la ética y la sociología, a pesar de que “es evidente que el problema de clasificar un fragmento de conducta que parece un trastorno neurológico, pero no lo es, en la categoría de <<enfermedad>> o en cualquier otra, tiene importantes repercusiones en la ciencia de la conducta humana. Hasta ahora, sin embargo, la clasificación se basó en criterios morales, más que lógicos.” (Szasz, 1994: 49)
En la actualidad hay un consenso tácito de que no existe un modelo de comportamiento, sino múltiples que varían de acuerdo al contexto sociocultural, ecológico, etc., así lo ha demostrado la etnología; que deja en entredicho las nociones de comportamiento normal o persona normal, porque tales están sustentadas en una racionalidad estigmatizante y excluyente. No puede sencillamente prescribirse a las personas que asuman las formas de interactuar y comportarse propias de los “sujetos normales” porque no existen tales, sino sólo como imaginarios sociales, lo que genera como mínimo algo de desconfianza, si consideramos que en el hecho de nombrar la locura como ajena, como territorio de lo otro, se le niega su autenticidad y realidad: “El loco, por lo tanto, no puede ser loco para sí mismo, sino solamente a los ojos de un tercero, que, tan sólo él, puede distinguir de la razón misma el ejercicio de la razón.” (Foucault, 2004: 290)
Cualquier intención por fijar la normalidad no es más que un ejercicio ideológico, que puede estar sumamente divorciado de la función terapéutica que debiera cumplir la apelación y exhortación a la conducta. Para Szasz, este tema es crucial en la construcción de una psiquiatría que además de tratar enfermedades “reales”aborde de manera adecuada - y con la metodología necesaria- el problema de las “enfermedades mentales”, que son en definitiva formas desadaptadas de aprendizaje: “El hecho de no especificar los criterios de <<normalidad>> y <<anormalidad>> en términos claros y descriptivos –utilizando, en cambio, para este fin, concepciones teóricas complejas y definidas de forma parcial – constituye, en mi opinión, la causa principal de las notorias dificultades con que tropiezan la psiquiatría y el psicoanálisis para distinguir los <<síntomas patológicos>> de las <<sublimaciones normales>>. La falta de criterios públicamente enunciados como reflejo de un consenso general deja abierta la oportunidad para interpretar las observaciones conforme a predisposiciones personales no especificadas. De este modo, el psiquiatra puede proclamar sus preferencias morales bajo el disfraz de descripciones o <<hechos>> científicos [Szasz, 1959a].” (Szasz, 1994: 112)
La opinión de que la enfermedad mental es causa del comportamiento extraño se fundamenta en la evidencia de un deterioro o pérdida de ciertas facultades del sujeto (sensoriales, cognitivas, intelectuales, interaccionales, etc.), que serían los signos de una perturbación físico-química localizada en algún punto del cuerpo humano, de preferencia en el cerebro. Esta aproximación determinista ubica el origen y mecanismo del trastorno mental en procesos intrapsíquicos y fisiológicos del individuo más que en su modo particular de “estar en el mundo”, de las estrategias que desarrolla como respuesta a sus circunstancias personales y sociales.
Cualquier enfoque de la psiquiatría u otra disciplina que homologue los comportamientos de los “enfermos mentales” como signos de la enfermedad así como sus pensamientos con los síntomas de esta -o su equivalente en un sistema conceptual- confunde al sujeto con la enfermedad, y lo negamos como tal al objetivarlo, “[…] cuanto más encaramos como un todo la unidad del ser humano, más se disipa la realidad de una enfermedad que sería una unidad específica, y más se impone también la descripción del individuo reaccionando a su situación de modo patológico en lugar del análisis de las formas naturales de la enfermedad.” (Foucault, 2003: 19) La enfermedad mental, bajo esta lógica, no es una perturbación de tal o cual función sino básicamente una “ambivalencia de las reacciones”, la que sólo es posible en la medida de las contradicciones sociales en las que el hombre está alienado” (Foucault, 2003: 116-118)
Sexualidades, afectos y cuerpos en la U.M.E.
En el cuarto capítulo comencé refiriéndome acerca de la sexualidad de los usuarios en el contexto de la U.M.E., cuya notoriedad en este informe no es casual, este interés por conocer las prácticas y discursos de la sexualidad se justifica por la relevancia que esta tiene en las sociedades occidentales, donde ha asumido una gran importancia cognoscitiva, pues “desde el imperativo singular que a cada cual impone trasformar su sexualidad en un permanente discurso hasta los mecanismos múltiples que, en el orden de la economía, de la pedagogía, de la medicina y de la justicia, incitan, extraen, arreglan e institucionalizan el discurso del sexo, nuestra sociedad ha requerido y organizado una inmensa prolijidad. Quizá ningún otro tipo de sociedad acumuló jamás, y en una historia relativamente tan corta, semejante cantidad de discursos sobre el sexo.” (Foucault 1995: 44) De esta manera el sexo -y con el tiempo “la sexualidad”- se transformó durante el siglo XX en un instrumento al servicio de las transformaciones sociales y las reivindicaciones de nuevos actores en la arena política, las mujeres, las minorías sexuales, etc; además del surgimiento de una de las transformaciones más significativas, la introducción de los nuevos métodos de contraconcepción y reproducción asistida.
Investigar los discursos y prácticas sexuales de una sociedad nos permite un interesante punto de entrada a los procesos socioculturales de esta, así como de las diversas situaciones y sujetos (sintientes y pensantes) que la componen. En este sentido es esclarecedor el trabajo de Giddens (1998) acerca de las transformaciones sociales en materia de intimidad intra e interpersonal, quien además critica a Foucault el omitir esta clase de fenómenos en su estudio sobre la sexualidad en occidente. La perspectiva desarrollada por Giddens no refiere únicamente al campo de lo micro-social, sino más bien apunta a la manera en que el sujeto se inserta en el tejido social y establece relaciones significativas con otros. La transformación de la intimidad se refiere a los cambios producidos en materia de roles y prácticas amorosas en las sociedades occidentales contemporáneas (principalmente EEUU y Europa), la que nos ayuda a contextualizar histórica y socialmente las prácticas amorosas y/o sexuales de los usuarios de la U.M.E., en que –al margen de las conductas desarrolladas por cada cual y de la injerencia del trastorno mental- el amor romántico (característico de la modernidad hasta principios del siglo XX) ha sido reemplazado en gran medida por el amor pasión y la sexualidad plástica151, cuya influencia ha destronado la primacía del matrimonio monogámico, heterosexual y patriarcal, pasando a formarse nuevas relaciones más igualitarias entre hombres y mujeres, donde prevalece la idea de la “pura relación”.152
En cuanto a la dimensión subjetiva de la sexualidad de los usuarios U.M.E. entrevistados y observados en mi trabajo de campo, ha sido marginada por razones de delimitación del presente informe, aunque fue posible registrar una base de datos bastante extensa sobre esta temática, y muy valiosa para ampliar el conocimiento acerca de la sexualidad de estos sujetos en el marco del hospital así como de otros contextos sociales.
La razón por la cual incorporé en el punto sobre sexualidad algunos contenidos que pueden considerarse como al margen de tales procesos (ciertos usos del cuerpo y actitudes en la interacción) lo hice para mostrar de forma amplia el abanico de comportamientos que se expresan al interior de esta (micro)sociedad, teniendo en cuenta que “de realidades sociales diferentes no se puede asumir que los actos sexuales que las configuran puedan tener el mismo significado, pudiendo extraer de ellos una sola lectura (…) el significado de las conductas sexuales es resultado de la organización social.” (Nieto, 2003: 34) Por su parte, Plummer (citado en Nieto) diferencia dos dimensiones básicas de los procesos que configuran la sexualidad, una se remite a la sociedad y la otra al individuo (o los actores sociales): “el primero permite que la sociedad fije los límites de lo que sexualmente es aceptable o inaceptable. El segundo de los procesos permite al individuo de una sociedad dada abordar su propia sexualidad. Los primeros constituyen procesos «reguladores» que fundamentalmente refieren a la ordenación del deseo, al control corporal de los instintos y a la regulación del orden simbólico, dando forma a lo informe (Plummer, 1991)” (Nieto,
2003: 19) Investigar la sexualidad invariablemente nos hace interrogar acerca de los sujetos y las sociedades que la producen, pues mientras “las culturas dan forma y contenido a las conductas, a las experiencias y a los actos sexuales en sociedad” (Nieto, 2003: 34), también ocurre el proceso inverso, es decir que los sujetos a la vez que construyen “su” sexualidad también contribuyen a la sexualidad de “los otros” y de las transformaciones sociales que van asociadas. Respecto a esta dualidad de fuerzas productivas de lo sexual, quisiera relacionarlo también con el concepto de biopoder en Foucault, donde la sexualidad implica parte importante de los esfuerzos que la sociedad realiza en pos de modelar los cuerpos y regular los intercambios –sexuales y no-; paralelamente los usuarios desarrollan prácticas de resistencia (individuales y colectivas) que forman parte de un contrapoder, una estrategia de liberación y producción de nuevas conductas y discursos en torno a los procesos de la sexualidad.
Por último, enfatizar el hecho de que los comportamientos de tipo erótico-sexual - así como los asociados a este tipo- expresados por los usuarios, al contrario de ser signos de una “mente anormal” son modalidades de conducta que éstos han desarrollado con el tiempo, y es muy posible que varíen en la medida que se modifiquen las dimensiones subjetivas, relacionales, materiales y socioculturales en que se inserten los sujetos. Estos comportamientos son paradigmáticos en el estudio acerca de las enfermedades mentales, pero también respecto de procesos sociales e históricos de mayor envergadura, por ello mientras Giddens define la sexualidad plástica como una forma de sexualidad que se ha impuesto en la sociedad moderna y que atraviesa la mayoría de los procesos sociales actuales, el hospital no escapa de ello puesto que desde la perspectiva institucional no es lo verdaderamente relevante que los usuarios eviten el sexo sino que no haya embarazos, transmisión de enfermedades venéreas o bien no ocurran abusos hacia usuarios reconocidos por presentar sus facultades intelectuales limitadas y/o una voluntad quebrantable. Se trata en definitiva de una perspectiva parcialmente desligada de valoraciones sobre el comportamiento sexual, pero sí vigilante de aquellas conductas que desafían las políticas sanitarias y el ordenamiento social de los grupos humanos, como consecuencia de la transgresión de sus costumbres y códigos de convivencia.
· · ·
En términos generales, entre los antropólogos predomina la convicción de que no existen emociones y/o sentimientos universales del género humano, y que la expresión y significación otorgada a los procesos afectivos sólo pueden comprenderse teniendo en cuenta el contexto o marco sociocultural en que ocurren: “Las emociones surgen de la proyección individual de sentido efectuada sobre la situación y no de ésta como tal” (Le Breton, 1999: 114) En contraste con la anterior, existe otra corriente de pensamiento que define los procesos afectivos del individuo como inherentes al género humano, el naturalismo, en que “la dimensión simbólica de su relación con el mundo se borra en beneficio de una captación más bien etológica, para la cual el instinto o el programa genético priman netamente sobre lo cultural” (Le Breton, 1999: 164) Erikson, uno de los mayores exponentes de esta última perspectiva, privilegia el estudio de la expresión de las emociones, intentando construir un registro transcultural de las expresiones faciales y sus concomitantes estados emotivos; de manera similar lo hicieron Ekman y Friesen quienes pese a desarrollar un método basado en el universalismo naturalista, admitieron las diferencias existentes entre los colectivos humanos, esto con motivo de los experimentos que realizaron con sujetos de distintas nacionalidades. (Le Breton, 1999: 168-194)
El problema para investigar desde una clave cultural los afectos se encuentra en la dificultad para dimensionar los alcances y características distintivas de estos, además de diferenciar claramente el lugar que le corresponde al cuerpo: “en definitiva, el determinismo fisiológico que pesa sobre los comportamientos humanos no importa tanto como las innumerables maneras en que las sociedades y los individuos se adaptan a él y reformulan esos comportamientos a su modo para comunicarse entre sí.” (Le Breton, 1999: 194)
Existen variadas maneras de reaccionar frente a las situaciones sociales, y cada una de ellas depende de múltiples condiciones en que al menos dos sujetos establecen una relación dialéctica, por lo que las subjetividades y los comportamientos de los usuarios de la U.M.E. son una obra en construcción, incluyendo sus emociones, las cuales no son “[…] una sustancia al alcance de la mano con que uno se reviste desde el momento en que se reúnen las condiciones para proclamarla, es también obra de una negociación consigo mismo, con los otros en uno mismo; la resultante de una interpretación.” (Le Breton, 1999:
116) Es por ello que a pesar que podemos observar reacciones de muchos tipos (en este caso de usuarios de salud mental), sólo los comprenderemos cuando ampliemos la mirada hacia aspectos que están al margen de lo observable, debemos pues adentremos en las subjetividades individuales, las condiciones socioculturales y materiales de la situación dada, así también debemos incluir las variables histórica y geográfica (nacional, regional, local, etc.), entre otras. Si no sopesáramos cada una de estas dimensiones, cada gesto o palabra que identifiquemos carecería de sentido porque estaría enunciada en el vacío, por un sujeto indiferenciado y en un contexto sociocultural neutral, condiciones que son imposibles.
¿Qué son los afectos?, pienso que todavía no he respondido a esta interrogante, más que nada por la dificultad que implica abstraernos de aquella porción de nuestra existencia, que no puede comprenderse sino adentrándonos en las relaciones simbólicas que establecemos con el mundo, lo uno y lo otro. Los afectos en el contexto de esta investigación se definen como signos que comunican –comportamientos, gestos, palabras- el llamado “estado de ánimo” de un sujeto, que también puede referirse a sí mismo. Esta construcción intersubjetiva se fundamenta en la interpretación de “datos sociales” cuyas unidades de observación son patrimonio de todos los sujetos, aprendidos en el proceso de establecer relaciones significativas con otros sujetos, consigo mismo y el entorno material.
Por último, referirme brevemente a la asociación entre afectos y locura, donde debe evitarse la confusión de ambos términos, puesto que los primeros no sólo son signos o síntomas que ayuden a determinar un cuadro nosológico y diseñar la mejor estrategia terapéutica, no es necesario saber acerca de diagnósticos e historias clínicas para conocer los afectos de las personas sino que debe conocérseles durante un tiempo razonable, observando sus reacciones y reflexiones en distintas situaciones, tomando distancia de apresurar conclusiones y etiquetas, con mayor razón si existe una opinión bastante generalizada que los locos se identifican como sujetos que han tenido y tienen problemas con la función represora-reguladora de los afectos, las pasiones y los instintos.
· · ·
El cuerpo humano no es sólo un material vivo, un organismo que responda de forma mecánica a estímulos del entorno, sino también es un instrumento que permite la actividad organizada socialmente, así como constituye parte fundamental de la subjetividad y la psique humana, un símbolo de símbolos, ésta última sería la característica que nos distinguiría del resto de especies animales. Por lo anterior, pienso que no es posible fiarnos de una semiótica corporal para identificar los afectos de los sujetos de estudio, así como la etología estudia científicamente el comportamiento de los animales sin conocer qué es lo que “dicen”, pues no pueden hablar (al menos el lenguaje humano)
Para el constructivismo el cuerpo no es sencillamente un vehículo o máquina que exprese de forma transparente las emociones de los sujetos, sino que es un elemento central de los procesos intra e interpersonales, cumpliendo un papel preponderante en la sociedad; además el cuerpo es coordenada vital del individuo, un objeto de representación y experimentación de la realidad, lo que transforma al cuerpo en el sujeto mismo, y por la misma razón puede considerarse como un lugar particularmente fértil para la producción subjetiva: “El cuerpo es más que sólo un objeto para ser decorado y realzado. Este es más que un organismo fisiológico funcionando de acuerdo a un código genético prescrito. Este es más que un contenedor del yo. Este es más que un mediador entre el yo y el mundo. Este es, como Merleau Ponty (1962) declara, el encarnamiento [embodiment] de quienes somos.
El yo se hace a través del cuerpo. El cuerpo es el yo representativo en el mundo.”153 (Corbin, 2003: 258)
Le Breton (2002) clasifica en tres las líneas de investigación que abordan el cuerpo desde una perspectiva sociocultural: el estudio de sus lógicas sociales y culturales, la simbólica corporal, y la relación del cuerpo con el poder y el control social. En este informe he abordado en parte la primera y tercera línea de investigación, considerando por supuesto que los comportamientos (así como los espacios y momentos institucionales) sólo pueden definirse de acuerdo a una construcción intersubjetiva de la realidad. La importancia de emplear el paradigma constructivista es que el cuerpo no se reduce al ser humano, sino que se incorpora como un elemento más que complejiza la relación del sujeto con el mundo material, dualismo en que el cuerpo actuaría como una bisagra analítica: “[…] la tarea de la antropología o de la sociología consiste en comprender la corporeidad en tanto estructura simbólica y no debe dejar de lado representaciones, imaginarios, conductas, límites infinitamente variables según las sociedades.” (Le Breton, 2002: 31)
En cuanto a los usos y lógicas sociales del cuerpo en la U.M.E. (gestos, postura del cuerpo, distancia entre los individuos, timbre y volumen de voz, etc.) quisiera asociarlos con la teoría de los biopoderes desarrollada por Foucault. La primera forma de biopoder –la anatomopolítica154- sería la primera más importante que se haya desarrollado en las socieda d es occide n t al e s m odernas (siglo X V II), ce n trada en la ad m i nistr a ción de procedimientos disciplinarios sobre el cuerpo, cuyo ámbito de acción “[…] fue centrado en el cuerpo como máquina: su educación, el aumento de sus aptitudes, el arrancamiento de sus fuerzas, el crecimiento paralelo de su utilidad y su docilidad, su integración en sistemas de control eficaces y económicos, todo ello quedó asegurado por procedimientos de poder característicos de las disciplinas […]” (Foucault, 1995: 168)
Aunque la “biopolítica de las poblaciones” es determinante en la configuración actual de la salud pública de nuestro país, la “anatomopolítica” es relevante de destacar en el marco de esta investigación pues uno de sus objetos prioritarios son los comportamientos problemáticos que implican algún uso indebido del cuerpo (por lo tanto una trasgresión a los códigos y normas sociales imperantes) y las practicas reguladoras ejercidas por la institución, sean la exaltación y/o supresión del cuerpo o partes de este.
En este proceso de “educación corporal” de los usuarios U.M.E. intervienen muchas fuerzas, que tienen hacia la homogeneización del comportamiento y la internalización de normas y códigos sociales de conducta, sin embargo las respuestas individuales varían significativamente, porque todos estos aprendizajes están anclados en los sujetos que observan, interpretan, imitan y diferencian los signos corporales y verbales que expresan otros individuos además de los que perciben respecto de sí mismos. La educación corporal ocurre básicamente en la niñez, sin embargo las técnicas se van perfeccionando y modificando de acuerdo a los cambios del individuo y de la sociedad en que se inserten, por lo tanto será tarea de instituciones particulares el reeducar a los adultos si estos no han aprendido efectivamente los usos y lógicas sociales del cuerpo “adecuados” para una sociedad determinada.
Siguiendo en esta lógica, quisiera poner atención sobre la violencia ejercida por la U.M.E. como institución, cuyo objeto casi siempre apunta al cuerpo de los usuarios, y que se vincula con la tercera de las líneas de investigación sobre el cuerpo clasificadas por Le Breton (2002): “[…] podemos, indudablemente, sentar la tesis general de que en nuestras sociedades, hay que situar los sistemas punitivos en cierta “economía política” del cuerpo: incluso si no apelan a castigos violentos o sangrientos, incluso cuando utilizan los métodos “suaves” que encierran o corrigen, siempre es del cuerpo del que se trata –del cuerpo y sus fuerzas, de su utilidad y de su docilidad, de su distribución y de su sumisión.” (Foucault, 2002: 32)
La violencia ejercida sobre el cuerpo es un aspecto central de las instituciones sociales totales, y en este caso específico la incorporación a una institución como el hospital psiquiátrico implica que con el incumplimiento de ciertas condiciones puede haber castigos: desde reprensiones verbales, privación de ciertos privilegios (salida del fin de semana, salir al kiosko, etc.) hasta contenciones mecánicas. La entidad responsable de las agresiones institucionales consumadas en el Hospital el Salvador es la institucionalidad vigente, es decir la política nacional de salud mental y de los procedimientos diseñados para la asistencia de los usuarios de salud mental, pues no sería justo atribuir la responsabilidad de estas acciones a los funcionarios155.
Algunas formas de agresión institucional ejercida sobre el cuerpo de los usuarios que pude identificar son (no todas corresponden al período de su internación en la U.M.E., sino también en otros dispositivos del hospital y del resto de la red): sobremedicación, electroshock, contención física. En todos estos casos estamos frente a formas de violencia legítima estipuladas en las directrices del sistema de salud mental en Chile, en que se dispone del cuerpo como objeto de manipulación, como instrumento para la “normalización” de un sujeto. Además, debemos agregar otro tipo de agresión, el encierro, esta realidad y clave analítica nos permite ahondar en el papel que ocupa el cuerpo en el proceso de internación en la U.M.E.
Por otra parte, la violencia simbólica no apela tanto a métodos o procedimientos específicos de agresión sino de forma más general al ejercicio de poder llevado a cabo por los funcionarios de la institución en perjuicio del rol y estatus del usuario, que es subordinado a acatar obligaciones y privaciones propias del contexto de internación. Un ejemplo de agresión simbólica institucional es la que experimentan los usuarios a propósito de prohibiciones arbitrarias y pobremente justificadas por las autoridades del hospital, como en ocasiones se les ha dicho que sólo pueden salir al patio si tienen cigarrillos (esto pretende evitar que los pacientes anden mendigando, y no se aplica a quienes se sabe que no fuman), lo que es sumamente discriminatorio, también ocurre una situación parecida cuando los usuarios salen al kiosko del hospital, en que preferentemente se excluye a quienes no tienen dinero.
Pero si observáramos estos ejemplos bajo otra perspectiva, podríamos justificar tales políticas por medio de la siguiente argumentación: así se evita que quienes quieren consumir productos y no tienen como hacerlo no participen de la situación, entonces así se evita que pasen un mal rato. De cualquier modo es una decisión que no tiene una justificación terapéutica sino sobretodo económica y política, puesto que eventualmente se evitan conflictos entre los usuarios y los funcionarios, junto a asignar una menor carga de responsabilidad para el (o los) funcionario(s) a cargo de la salida.
VI.- Ilustraciones
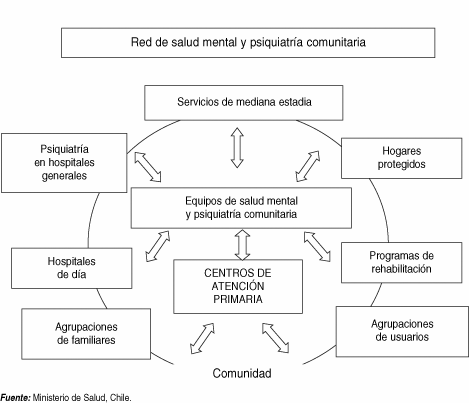
FIG. 1
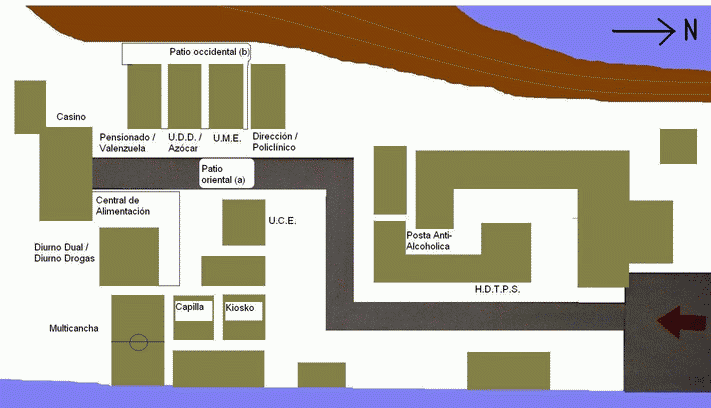
FIG. 2

FIG 3.
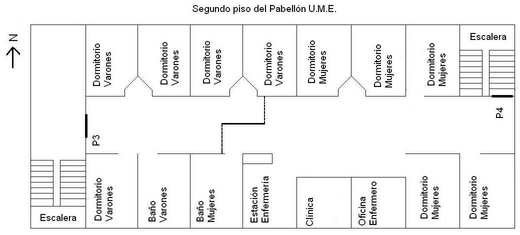
FIG. 4
HORARIO SEMANAL DE ACTIVIDADES PARA USUARIOS U.M.E.
| Lunes | Martes | Miércoles | Jueves | Viernes | |||||
| 8:00 _ LEVANTADA Y ASEO PIEZA | 8:00 _ LEVANTADA Y ASEO PIEZA | 8:00 _ LEVANTADA Y ASEO PIEZA | 8:00 _ LEVANTADA Y ASEO PIEZA | 8:00 _ LEVANTADA Y ASEO PIEZA | |||||
| 9:00 - 9:30 _ DESAYUNO | 9:00 - 9:30 _ DESAYUNO | 9:00 - 9:30 _ DESAYUNO | 9:00 - 9:30 _ DESAYUNO | 9:00 - 9:30 _ DESAYUNO | |||||
| 9:45 - 10:45 _ PSICOEDUCACIÓN | 9:30 _ ASAMBLEA DIARIA | 9:30 _ ASAMBLEA DIARIA | 9:30 - ASAMBLEA DIARIA | 9:30 _ ASAMBLEA DIARIA | |||||
| 10:00 - 11:00 _ IPT | 10:00 - 11:00 _ KINESIOLOGÍA | 10:00 - 12:30 _ INTERGRACIÓN COMUNITARIA | 10:00 - 11:00 _ IPT | ||||||
| 11:00 - 12:00 _ ASAMBLEA SEMANAL | 11:15 - 12:30 | 11:15 - 12:30 | 11:00 - 12:15 _ ASEO Y ORDEN DE ROPA | ||||||
| LAVADO DE ROPA | TALLER DE ARTE (G1) | LAVADO DE ROPA | TALLER DE ARTE (G2) | ||||||
| 12:30 - 13:30 _ Almuerzo | 12:30 - 13:30 _ Almuerzo | 12:30 - 13:30 _ Almuerzo | 12:30 - 13:30 _ Almuerzo | 12:30 - 13:30 _ Almuerzo | |||||
| 13:00 - 14:00 _ SIESTA | 13:00 - 19:00 _ VISITAS | 13:00 - 14:00 _ SIESTA | 13:00 - 14:00 _ SIESTA | 13:00 - 19:00 VISITAS | 13:00 - 14:00 _ SIESTA | 13:00 - 14:00 _ SIESTA | |||
| 14:40 - 15:15 | 14:30 - 16:00 _ LAVADO DE ROPA | 15:00 - 16:00 _ ERGOTERAPIA | 15:00 - 16:00 _ ERGOTERAPIA | 14:30 - 16:30 _ TALLER DE ALIMENTACIÓ N | 15:00 PAGO SEMANAL A.S. |
||||
| LAVADO DE ROPA | TALLER DE DROGAS | ||||||||
| 16:00 - 17:00 _ TALLER DE ACTUALIDAD | 16:00 - 17:00 PSICOEDUCACIÓN FAMILIAR | 16:15 - 17:15 ACTIVACIÓN FÍSICA- JARDINERÍA- JUEGOS DE SALÓN. | 16:15 - 17:00 | 16:45 - 17:30 ACTIVACIÓN FÍSICA- JARDINERÍA- JUEGOS DE SALÓN. | |||||
| LAVADO DE ROPA | TALLLER DE DESARROLLO PERSONAL | ||||||||
FIG. 5
| Talleres de intervención psicosocial | |||
Actividades |
Funcionarios encargados |
Participación de usuarios |
|
Taller de psicoeducación |
Educación de los usuarios respecto de sus trastornos y la manera de abordarlos: identificar y manejar los períodos de crisis y exacerbación de síntomas, utilización adecuada de los medicamentos, conocimiento acerca del plan de tratamiento, etc. | Varios profesionales de la UME, que se turnan de acuerdo a las temáticas que se aborden: enfermero, psicólogo, asistente social y terapeuta ocupacional. También colaboran paramédicos. |
Cuenta con la participación de todos los usuarios. |
Asamblea semanal |
Conversación colectiva sobre temas cotidianos de importancia para los usuarios, además se hace la planificación de tareas que realizarán éstos a lo largo de la semana. | Dirigido por terapeutas ocupacionales de la U.M.E. y estudiantes en práctica de esta misma carrera, con la colaboración de paramédicos. | Cuenta con la participación de todos los usuarios. |
Taller de drogas |
Grupo de conversación en que se abordan estrategias para la rehabilitación de drogodependencias y los aspectos que están involucrados en este proceso: afectividad, familia, trabajo, etc. | Dirigido por el psicólogo de la U.M.E., a veces con la colaboración de algún practicante de psicología que esté trabajando en la unidad. | Participan los usuarios que tienen algún tipo de drogodependencia y acepten integrar el taller. |
Taller de actualidad |
Se comentan y debaten temas de importancia social, que hayan sido objeto de información en los medios de comunicación, así también se desarrollan trabajos manuales, donde los usuarios confeccionan papelógrafos con información y recortes de periódicos, que luego son pegados en murallas de la unidad. | Dirigido por el asistente social. |
Cuenta con la participación de todos los usuarios. |
Taller de estimulación cognitiva |
Aplicación de un programa de estimulación intelectual y cognitiva (I.P.T.) que consta de 4 fases y que durante el tiempo en que estuve sólo se llevaron a cabo las primeras dos. | Dirigido por estudiantes en práctica de psicología y terapia ocupacional. |
Cuenta con la participación de todos los usuarios. |
Taller de ergoterapia |
Se desarrollan trabajos manuales de distintos tipos: pinturas, tejidos, objetos varios, etc. | Dirigido por especialista en trabajos manuales. |
Cuenta con la participación de todos los usuarios. |
Taller de pintura |
Se confeccionan cuadros y otros objetos de arte, generalmente en relación con alguna temática específica, luego los usuarios deben expresarse sobre su trabajo en particular y el de sus compañeros. | Dirigido por una profesora de arte. |
Cuenta con la participación de todos los usuarios. |
| Taller de kinesiología | Se desarrollan actividades con el objetivo de fortalecer las habilidades motoras de los usuarios, así también se crea un ambiente lúdico que fomenta el intercambio entre ellos. |
Dirigido por un kinesiólogo y estudiantes en práctica de esta disciplina. |
Cuenta con la participación de todos los usuarios. |
Taller de desarrollo personal |
El trabajo consiste en la realización de grupos de conversación y actividades orientadas a que el usuario logre un mayor grado de conocimiento sobre sí mismo y los demás elementos (sociales, familiares, etc.) que conforman su mundo. | Dirigido por el psicólogo con la colaboración de algún estudiante en práctica de la misma disciplina. |
Cuenta con la participación de usuarios voluntarios. |
Taller de integración comunitaria |
Este taller consiste en salidas a terreno a distintas instituciones y servicios públicos, con el objetivo de que el usuario ejercite su rol de ciudadano y sujeto de derechos, y aprenda a movilizarse de manera eficaz y autónoma en el contexto urbano. | Dirigido por el asistente social y terapeutas ocupacionales, además de la colaboración de paramédicos. |
Cuenta con la participación de todos los usuarios, a excepción de algunos que se auto-marginan o bien son considerados no aptos por presentar conductas inapropiadas en espacios públicos. |
| Asamblea diaria | Momento donde se abren los trabajos de la mañana y se abordan temas de importancia para los usuarios. |
Dirigido por paramédicos. |
Cuenta con la participación de todos los usuarios. |
FIG. 6
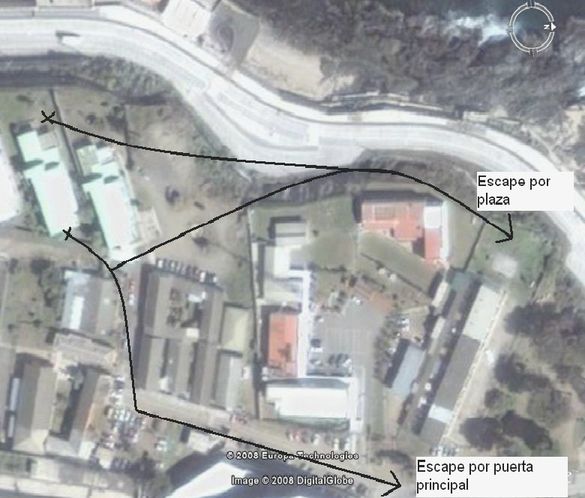
FIG. 7
Bibliografía
• BAER, H., SINGER, M., & SUSSER, I. (2003) Medical Anthropology and the world system. London: Greenwood Publishing Group.
• BARFIELD, Thomas (Ed.) (2000) [1997] Diccionario de antropología. México D.F.: Siglo XXI.
• CORBIN, Juliet. (2003) The body in health and illness [version electrónica]. Qualitative Health Research, Vol. 13, No. 2, February 2003, pp. 256-267.• CHUAQUI, Jorge. (1995) El tratamiento de “adaptación” conductual para esquizofrénicos crónicos: crítica basada en la naturaleza de las relaciones humanas. Revista de Ciencias Sociales/Universidad de Chile, Facultad de Derecho y Ciencias Sociales. No. 40 (primer y segundo semestre 1995), pp. 201-208.
• ELIAS, Norbert. (1993) [1939] El proceso de civilización. México D.F.: Fondo de cultura económica.
• FOUCAULT, Michel. (1995) [1976] Historia de la sexualidad I. La voluntad de saber. Madrid: Siglo XXI
• FOUCAULT, Michel. (2002) [1975] Vigilar y castigar. Nacimiento de la prisión. Buenos Aires: Siglo XXI.
• FOUCAULT, Michel. (2003) [1961] Enfermedad mental y personalidad. Buenos Aires: Paidós.
• FOUCAULT, Michel. (2004) [1964] Historia de la locura en la época clásica I. Buenos Aires: Paidós.• GARCÉS, Marina. (2005) La vida co m o concepto político, una lectura de Foucault y Deleuze. Atenea Digital , 7, pp. 87-104. Consultada el 12 de enero de 2008,http://antalya.uab.es/athenea/num7/garces.pdf
• GIDDENS, Anthony. (1998) [1992] La transformación de la intimidad. Sexualidad, amor y erotismo en las sociedades modernas. Madrid: Cátedra.
• GOFFMAN, Erving. (2006) [1963] Estigma. La identidad deteriorada. Buenos Aires: Amorrortu.
• GOFFMAN, Erving. (1998) [1961] Internados. Ensayos sobre la situación social de los enfermos mentales. Buenos Aires: Amorrortu.
• GUBA, E., & LINCOLN Y. (2002) [2000] Paradigmas en competencia en la investigación cualitativa. En DENMAN, C., & HARO, J.A. (Comp.), Por los rincones. Antología de métodos cualitativos en la investigación social. Hermosillo: El Colegio de Sonora.
• LAPLANTINE, Francois. (1999) [1986] Antropología de la enfermedad. Estudio etnológico de los sistemas de representaciones etiológicas y terapéuticas en la sociedad occidental contemporánea. Buenos Aires: Ediciones del Sol.
• LAVAL R., Enrique. (2003) El Lazareto de Playa Ancha [versión electrónica]. Revista chilena de infectología, vol. 20, pp.131-132.
• LE BRETON, David. (1995) [1990] Antropología del cuerpo y modernidad. Buenos Aires: Nueva Visión.• LE BRETON, David. (1999) [1998] Las pasiones ordinarias. Antropología de las emociones. Buenos Aires: Nueva Visión.
• LE BRETON, David. (2002) Sociología del cuerpo. Buenos Aires: Nueva Visión.
• LEVINSON, Daniel & GALLAGHER, Eugene. (1971) [1964] Sociología del enfermo mental. Buenos Aires: Amorrortu.
• LEY, David. (1977) Social Geography and the Taken-for-Granted World. Transactions of the Institute of British Geographers, new series, Vol.2, No. 4, pp. 498-512.
• LOLAS, Fernando (1997) Más allá del cuerpo. Santiago: Andrés Bello.
• MARTÍNEZ, Ángel. (1996) Antropología de la salud. En J. PRAT, & A. MARTÍNEZ, (Eds.), Ensayos de antropología cultural. Homenaje a Claudio Esteva-Fabregat (pp. 369-381) Barcelona: Ariel.
• MARTÍNEZ, Ángel. (1998) Has visto como llora un cerezo. Pasos hacia una antropología de la esquizofrenia. Barcelona: Editorial Universitat de Barcelona, Departament d` Antropología Cultural i Història d` América i Àfrica.
• MAUSS, Marcel. (1979) Sociología y antropología. Madrid: Tecnos.
• NIETO, José. (Ed.) (2003) Antropología de la sexualidad y diversidad cultural. Madrid: Talasa.
• República de Chile, Ministerio de Salud. (2001) Plan Nacional de Salud Mental y Psiquiatría. Santiago: Ministerio de Salud.
• República de Chile, Minis t erio de S alud. (2003) Norma técnica para la contención en psiquiatría . Santiago: Ministerio de Salud. Consultada el 02 de julio de 2007, http://www.redsalud.gov.cl/archivos/salud_mental/documentos_relacionados/Contencion_psiquiatria.pdf
• República de Chile, Ministerio de Salud. (2006a) Norma técnica de rehabilitación psicosocial para personas mayores de 15 años con trastornos psiquiátricos severos y discapacidad. Santiago: Ministerio de Salud.
• República de Chile, Ministerio de Salud. (2006b) Norma técnica residencias protegidas (Para Personas con Discapacidad de Causa Psíquica) Santiago: Ministerio de Salud. Consultada el 02 de junio de 2007, http://www.minsal.cl/juridico/RESOLUCION_392_06.doc
• SINGER, Merril. (2004) Critical medical anthropology. En C. EMBER, & M. EMBER. (Eds.) Encyclopedia of medical anthropology (pp. 23-30) New York: Kluwer Academic/Plenum Publishers.
• Strauss, A., & Corbin, J. (2002) Bases de la investigación cualitativa. Técnicas y procedimientos para desarrollar la teoría fundamentada. Medellín: CONTUS, Editorial Universidad de Antioquia.
• SZASZ, Thomas. (1994) [1961] El mito de la enfermedad mental. Buenos Aires: Amorrortu.
• TRONCOSO, M., ALVAREZ, C., & SEPÚLVEDA, R. (1995) Redes sociales, salud mental y esquizofrenia. Una revisión del tema. Revista de Psiquiatría. Vol. 3-4. Consultada el 18 de noviembre de 2007, http://www.psiquiatriasur.cl/portal/uploads/redes_soc_y_eqz.doc
• Unidad de Mediana Estadía. (2004) Manual de organización de Unidad de Mediana Estadía Hospital Psiquiátrico Del Salvador Año 2004-2005. Valparaíso: Ministerio de Salud.
• VILLARINO, Hernán. (2005) Medicina y humanidades. Santiago: Universidad Diego Portales.
Notas
1 Este concepto está inspirado en Goffman (1998), específicamente la noción de carrera que éste utiliza para dar cuenta de la serie de procesos personales y colectivos que marcan la vida del sujeto en el hospital psiquiátrico, lo que se relaciona, entre otras cosas, “[…] con asuntos subjetivos tan íntimos y preciosos como la imagen del yo, y el sentimiento de identidad; por el otro, se refiere a una posición formal, a relaciones jurídicas, y a un estilo de vida, y forma parte de un complejo institucional accesible al público” (Goffman, 1998: 133)
2 Nombre artístico del creador de esta historieta.
3 La biomedicina se refiere al paradigma que explica e interviene los procesos de salud-enfermedad basándose en los principios de las ciencias naturales, la que resulta dominante en los sistemas médicos occidentales contemporáneos.
4 Traducción del siguiente texto original: “a critical understanding, by contrast, involves paying close attention to what Mullings (1987) has called the “vertical links” that connect the social group under study to the larger regional, national, and global human society and to the configuration of social relationships that contribute to the patterning of human behavior, belief, attitude, and emotion.”
5 Traducción del siguiente texto original: “Disease is not just the straightforward result of a pathogen or physiological disturbance. Instead, a variety of social problems such as malnutrition, economic insecurity, occupational risks, industrial pollution, substandard housing, and political powerlessness contribute to susceptibility to disease (Baer, Singer, & Johnson, 1986)”
6 En el presente informe utilizaré el concepto trastorno mental para referirme a las “enfermedades mentales” considerando que esta última no es la denominación más adecuada, para referirme a los “enfermos mentales” lo haré como “usuarios de salud mental”, y para el caso de los sujetos concretos de estudio usaré la denominación “usuarios de la U.M.E.”
7 Como se verá más adelante, con el nuevo plan de salud mental y psiquiatría de Chile se desincentiva el modelo asilar en que se basaban los hospitales psiquiátricos, lo que surge de la mano de una diversificación de las prestaciones de salud, además de la tercerización de los servicios de residencia en instituciones nuevas independientes del hospital, y preferentemente insertas en comunidades que acojan de mejor forma a los usuarios. Sin embargo, por variadas razones tales instituciones nuevas –como las residencias y hogares protegidos- siguen prestándose para mantener usuarios por muchos años, transformándose prácticamente en asilos pequeños.
8 El término trastorno psiquiátrico severo se refiere a un subtipo de cuadros psicopatológicos considerados como complejos y de difícil resolución, los que se caracterizan “por un alto grado de discapacidad, por deterioro progresivo en diferentes áreas de funcionamiento, incluyendo relaciones sociales, trabajo, ocio y auto-cuidado.” (MINSAL, 2006b: 6)
9 Esta definición clínica de resistencia en tanto característica de ciertos trastornos mentales, no debe confundirse con la utilización que hago del mismo concepto para referirme a ciertos comportamientos de los usuarios de la U.M.E., identificados como problemáticos por parte de los funcionarios.
10 Conjunto de prácticas, conocimientos, especialistas, instalaciones, etc., que una sociedad construye y organiza con el propósito de promover la salud y reaccionar a los procesos que define como enfermedad: “el sistema medico de una sociedad consiste en la totalidad de los subsistemas médicos que coexisten en una relación de cooperación o competición entre sí.” (Baer, Singer, & Susser, 2003: 9) Traducido del siguiente texto original: “The medical system of a society consists of the totality of medical subsystems that coexist in a cooperative or competitive relationship with one another.”
11 Los dispositivos son establecimientos de la red de salud mental, cuyo fin es prestar asistencia en salud, y se diferencian entre sí respecto al área de cobertura, la naturaleza de las prestaciones y los objetivos terapéuticos. Por tratarse de una lista extensa sólo incluiré un diagrama (ver Fig. 1 en Ilustraciones), además en el punto 3 del capitulo III esbozaré en qué consisten algunos de estos dispositivos en relación a los itinerarios y carreras institucionales de los usuarios de la U.M.E.
12 El “Plan Nacional de Psiquiatría y Salud Mental” es el documento básico de las políticas de salud mental en Chile, define el modelo de atención vigente, las prioridades, programas, instituciones y agrupaciones relacionadas, recursos, etc. Se enfatiza el carácter comunitario e intersectorial del modelo, y la necesidad de contar con el compromiso de los muchos actores comprometidos en este proceso: usuarios, funcionarios, familiares, instituciones públicas y privadas, etc.
13 “Establecimientos que pueden ser considerados como centros base o de operación de estos equipos: Centro Comunitario de Salud Mental Familiar (C.O.S.A.M.) (población igual o superior a 50.000 hab.); Consultorio de Referencia en Salud (CRS); Centro de Diagnóstico y Tratamiento (CDT); Hospital General tipo 1, 2 y 3; Consultorio Adosado de Especialidades (CAE), Hospital Psiquiátrico.
14 Los dos párrafos siguientes son una síntesis de los aspectos más sobresalientes de la historia del Hospital Psiquiátrico del Salvador, aparecidos en Lava l ( 20 0 3)
15 Distribuidas entre las 5 unidades de tiempo completo del hospital: 49 de ellas corresponden a la categoría Corta Estadía (U.C.E., Sala Valenzuela y Sala Azócar), 20 integran la U.M.E., 10 la U.D.D. y 8 el Pensionado.
16 Información obtenida en la Oficina de Informática y la Dirección del Hospital del Salvador el día 26 de junio de 2008.
17 Las patologías duales son aquellos trastornos mentales con presencia de síntomas psicóticos y consumo o abuso de drogas.
18 El lugar de procedencia del usuario , previo y /o posterior a la internación psiquiátrica.
19 Fase aguda del trastorno mental, en este caso hablamos mayormente de crisis o episodios psicóticos, con presencia de síntomas positivos o negativos.
20 El equipo de profesionales está constituido por el médico jefe de la unidad (psiquiatra), un enfermero, un psicólogo, un asistente social y uno o dos terapeutas ocupacionales. Por otro lado está el equipo técnico de la U.M.E., conformado por los paramédicos y auxiliares de servicio, encabezados por el enfermero.
21 Estos momentos implican un trabajo más riguroso, como aquel que necesariamente debe ser llevado a cabo en ambientes altamente controlados y con presencia de especialistas.
22 Según fui informado, los terapeutas ocupacionales de la U.M.E. prefieren utilizar el término actividades en vez de habilidades, sin embargo prefiero utilizar el segundo término por considerarlo más apropiado para definir la función formativa señalada.
23 Ver más adelante en este mismo punto.
24 Ver punto anterior
25 La extorsión es una técnica empleada tanto por usuarios como por funcionarios, sólo que cuando la practican éstos últimos se encuentra en un terreno de lo que puede considerarse un “uso legítimo de la violencia”, con todas las suspicacias que nos puede provocar esta definición. Respecto a las formas de extorsión o manipulación desarrolladas por los usuarios ver el punto 5 del capítulo IV: Conductas manipulativas.
26 La fecha de inicio de la tesis la sitúo el día 15 de enero de 2007 con la entrega del primer proyecto de tesis, sin embargo el proceso de investigación desarrollado hasta ahora verdaderamente comenzó el segundo semestre del año 2006, cuando cursé el ramo “Taller de Tesis II” en el contexto del último año de clases de la carrera de Antropología.
27 Las últimas dos categorías las integro en una debido a la dificultad por diferenciarlas de manera clara, aunque la primera (conductas) se refiere a los comportamientos de sujetos que no tienen una respuesta significativa por parte de otros sujetos, la segunda (interacciones sociales) implica necesariamente un otro y una forma de diálogo.
28 Un paradigma es una metateoría de la realidad y el conocimiento que podamos construir sobre ella, lo que conforma una perspectiva particular sobre el mundo y las cosas.
29 “La naturaleza variada y personal (intramental) de las construcciones sociales sugiere que las construcciones individuales pueden ser producidas y refinadas sólo mediante la interacción entre el investigador y quienes responden. (…) El objetivo final es destilar una construcción condensada que sea más informada y sofisticada que cualquiera de las construcciones precedentes (incluyendo, por supuesto, la construcción etic del investigador)” (Guba & Lincoln, 2002: 128)
30 La categoría momentos se refiere a los contextos formales, cotidianos (o informales) y extraordinarios, que conforman la rutina institucional de los usuarios de la UME. En contraste a una concepción del tiempo cronológico y lineal, los momentos corresponden a una unidad de medida del tiempo que se sostiene como una relación particular entre espacios, sujetos y prácticas sociales.
31 Ver Fig. 2 en Ilustraciones.
32 Ver Fig. 3 y 4 en Ilustraciones.
33 Ver Fig. 4. en Ilustraciones .
34 Debo admitir que este espacio no fue abordado de manera sistemática en la presente investigación y queda pendiente para una mayor profundización.
35 La estación de enfermería consiste en un pequeño espacio donde está localizado el libro de anotaciones, las fichas clínicas y otros documentos relativos al tratamiento de los usuarios, un monitor que muestra las imágenes de cámaras instaladas en algunos dormitorios, entre otras cosas. Este espacio está asociado a un depósito donde se guardan los insumos de tipo farmacológico y de otros tipos utilizados por el equipo técnico de la U.M.E. (clínica)
36 Ver punto 2 en este capítulo.
37 Ver punto 2 en este capítulo.
38 Un corredor de 25m de largo y 2m. de ancho (aprox.), oscuro y frío pues carece de ventanas y requiere iluminación artificial, el piso está conformado por baldosas y las puertas de cada uno de los lados están cerradas con llave, a excepción de puertas que estaban abiertas en ciertos momentos, cuando los usuarios aprovechaban de curiosear o disfrutar un momento en soledad.
39 Existe una oficina para cada profesional del equipo: psiquiatra, psicólogo, asistente social, terapeuta ocupacional y enfermero; éste último también está a cargo de la clínica y la estación de enfermería ubicada en el segundo piso, la que tiene un carácter más público.
40 Esta es una sala pequeña que tiene un sillón frente a un televisor, y que sirve de lugar de descanso y entretenimiento para los funcionarios.
41 La sala de esterilización es una pequeña habitación donde se esterilizan y guardan materiales de distintos tipos utilizados en la unidad.
42 Los funcionarios reconocían este problema relativo al manejo conductual de los usuarios, pues por más que intentaban retenerlos en el comedor en los momentos de alimentación, los usuarios casi siempre se llevaban la fruta, pan, té, etc., a la sala de estar u otro lado, o bien guardaban estos alimentos para más tarde.
43 Esta repisa es de utilización reciente, y comenzó a albergar libros gracias un proyecto de donación liderado por los terapeutas ocupacionales en el mes de junio, cuando yo estaba terminando mi trabajo de campo.
44 Fotos sacadas en distintos momentos institucionales que retratan a los usuarios de la unidad, pero también muestran a varios funcionarios junto a ellos.
45 Como una ocasión cuando las “damas de azul” prepararon una tarde de actividades recreativas para los usuarios de gran parte de las unidades del hospital.
46 Ver punto 3 en este capítulo.
47 Ver Fig. 5 en Ilustraciones.
48 He confeccionado una tabla (ver Fig. 6 en Ilustraciones) donde me refiero brevemente acerca de cada uno de los talleres, el orden en que los nombro se basa en un criterio temporal.
49 Ver punto 3 del capítulo IV
50 Las prácticas de aseo corporal son acciones de limpieza y cuidado del propio cuerpo: baño, lavado y peinado del cabello, corte de uñas y pelo, elección de ropa e indumentaria.
51 Tales p e rten en cias se guardan en un armario que cada usuario dispone de forma privada.
52 La reunión de cambio de turno se desarrolla todos los días a las 8:00 a.m., aunque sólo los días hábiles se realiza con los funcionarios profesionales de la unidad, en este contexto se abordan distintos tipos de
problemas relativos a la salud y bienestar de los usuarios, aspectos administrativos de la unidad, entre otros.
53 Son tres momentos al día en que se administran fármacos a los usuarios, para algunos de ellos esto ocurre sólo una vez (antes de acostarse), para otros una o dos veces más, antes del desayuno y/o en la tarde después de almuerzo. Durante el tiempo que estuve pude constatar un cambio en el horario de la tarde, desde las 16:00 hrs. a las 15:00, justo después de la hora de siesta. Para esta decisión se tomó en cuenta un criterio de eficiencia, puesto que en el primer horario debía reunirse a los usuarios y subir para tomar los medicamentos, el segundo horario supone la ventaja de que se evitaría hacer subir a los usuarios a media tarde, aprovechando de que tras la siesta están todos disponibles para proporcionarles los medicamentos.
54 Estos momentos están repartidos a lo largo del día, y consisten en los siguientes: desayuno (9:30 hrs.), merienda de la mañana (11:00 hrs.), almuerzo (12:30 hrs.), merienda de la tarde (16:00 hrs.), cena (18:30 hrs.)
55 Los momentos de ocio son períodos de tiempo en que se desarrollan actividades lúdicas, las que pueden ser propiciadas o no por los funcionarios de la unidad.
56 Ver en este punto: momentos extraordinarios .
57 Que el nombre de este momento contenga la referencia al tabaco no es nada casual, e incluso los propios funcionarios lo denominaban de esta manera, como consecuencia de la insistencia de ciertos usuarios en salir al patio para fumar cigarrillos.
58 Tras realizarse el arreglo correspondiente de la reja, se acordó en una reunión de funcionarios de la U.M.E. cambiar la política de movimientos dentro y fuera de la unidad, concediéndose mayor libertad a los usuarios para salir a los patios.
59 Momento que dura desde el final del almuerzo (alrededor de las 13:00 hrs.) hasta aproximadamente las 14 : 30 h rs.
60 Vale recordar que parte importante de mi trabajo de campo se desarrolló en invierno, razón por la que varios usuarios aprovechaban la siesta efectivamente para dormir o simplemente se acostaban y tapaban para capear el frío.
61 Con excepción de los viernes que no hay talleres en la tarde, además de los fines de semana y feriados que carecen en absoluto de estos, así también los días martes y jueves cuyas tardes están destinadas fundamentalmente para la recepción de visitas.
62 Estas son actividades muy aisladas dentro de la rutina de los usuarios, puesto que casi toda la actividad física que efectúan se circunscribe a los talleres de kinesiología. En ocasiones pude observar otras modalidades de actividad física, pero como estrategias personales de los usuarios (un ejemplo es Esteban que necesitaba ejercitar constantemente o Natalia que quería bajar de peso), sin embargo, estos casos son poco frecuentes , y más bien la situación de los usuarios era estar sujetos a un régimen sumamente sedentario .
63 Algunos paramédicos de la U.M.E. proporcionaban filmes (en formato DVD) a los usuarios como modo de paliar el aburrimiento, entonces éstos últimos o los primeros elegían algún título, y los interesados se sentaban en los sillones de la sala de estar, otros no tan interesados seguían con sus rutinas acostumbradas. A veces una película o programa de televisión captaba la atención de casi todos los presentes e influía para que las pautas de interacción comunes se modificaran, en ocasiones, gracias al ruido ambiental del aparato se podían establecer c onversac i on e s m á s ínti m as entre los particip a n tes, e n donde g e neral m ente prevalece el silencio.
64 A pesar de lo difícil que era proyectar películas, a causa de las interrupciones permanentes.
65 Las tardes de los martes y jueves, así también los sábados y domingos, aunque no era común ver a las visitas los fines de semana, precisamente porque cuando venían aquellos días era para sacar a pasear a los usuarios fuera del hospital (quienes tuvieran permiso por cierto)
66 Era común que cuando se ponía un disco de karaoke en momentos de ocio se cantara en grupo estando sentados en los sillones de la sala de estar, entonces la actividad no se limitaba a un intérprete individual, sino que colectivo. Cuando los karaokes se hacían en momentos de celebración era distinto, allí frecuentemente era un intérprete individual o un grupo de mujeres las que se apropiaban del micrófono, específicamente Marta, Natalia y Daniela, y en menor medida Consuelo, quienes además bailaban.
67 Este punto está inspirado en la noción de carrera desarrollada por el sociólogo Erving Goffman, referida a los procesos individuales y colectivos de los pacientes de salud mental en el contexto de un hospital psiquiátrico. En una institución social total como los hospitales psiquiátricos, es característico que los internos deban atravesar por sucesivas etapas formalizadas mientras paulatinamente van adaptándose y adaptando el entorno social, a la vez que experimentando significativas transformaciones subjetivas.
68 Nombre atribuido a la primera crisis o episodio psicótico en que se manifiesta el trastorno de un sujeto, generalmente con la presencia de comportamientos que la psiquiatría define como síntomas positivos: agitación psicomotora física, alucinaciones, delirios. Los “episodios” pueden seguir ocurriendo en la medida de la evolución y complejidad de cada caso individual, el que a veces presenta períodos de gran exacerbación de síntomas, lo que se conoce como fase aguda.
69 Este concepto está inspirado en el trabajo de Goffman (2006) acerca de los procesos de estigmatización social, en que los atributos desacreditadores bien pueden ser actitudes y comportamientos de los sujetos (desacreditados o desacreditables) además de su pertenencia o posición formal dentro de una institución como el hospital psiquiátrico.
70 Lo que constituye una forma de disciplinamiento y control social que Foucault denomina con el término “anatomopolítica”, en el sentido de tecnologías orientadas al control y manipulación del cuerpo con el objetivo de hacerlo más productivo en su aspecto económico y más abordable en su dimensión política: “El cuerpo humano entra en un mecanismo de poder que lo explora, lo desarticula y lo recompone. […] La disciplina fabrica así cuerpos sometidos y ejercitados, cuerpos “dóciles”.” (Foucault, 2004: 141-142)
71 Ver más adelante en este punto.
72 Ver más adelante en este punto: Usos del cuerpo prohibidos en la interacción .
73 Ver más adelante en este punto: Interacciones erótico-sexuales.
74 Aquí emerge un tema ético muy importante, puesto que no se le puede decir a Natalia que Cristóbal tiene V.I.H., por respeto a los derechos de éste último, por lo tanto la situación se vuelve más delicada, considerando que la estigmatización del enfermo de V.I.H. era una efectiva herramienta para el combate de la enfermedad, pero hoy se entiende que es una forma de asesinar socialmente a esa persona.
75 Las patologías duales son aquellos trastornos mentales con presencia de síntomas psicóticos y consumo o abuso de drogas.
76 Estos intercambios efímeros pueden quedar ilustrados mediante la siguiente cita de mi diario de campo, del día 12 de junio: “Vi que Francisco tiene una “pinche” (relación amorosa con nivel bajo de compromiso e intensidad afectiva) en Azócar, los vi conversando y besándose tras la reja, después le pregunté a él sobre esto y no me dijo nada, y según lo que pude observar es la mujer la que maneja la situación, pues parece muchos m ás p r oacti v a que él.”
77 Ella estuvo en repetidas ocasiones en esta unidad durante los tres meses que duró mi trabajo de campo.
78 Esta fase “es cuando se programa el alta junto al paciente, familia y equipo, en base al cumplimiento de los criterios de egreso. En esta programación se definen etapas y estrategias de consolidación de los objetivos logrados y de preparación para el alta.” (U.M.E., 2004: 8) Una de las formas de preparar al usuario para su externación consiste en dejarlo salir gradualmente del hospital con el objetivo de que se vaya acostumbrando a retomar sus actividades fuera de este.
79 Diario de campo. 13 de junio.
80 Reunión del equipo de funcionarios profesionales de la U.M.E. que se celebra todos los días martes en la mañana, donde se evalúan caso por caso la situación de los usuarios de la unidad, esto incluye que el usuario deba ingresar junto a su referente terapéutico (funcionario paramédico que apadrina un grupo pequeño de usuarios) para ser entrevistado por el equipo de profesionales.
81 Dejar el alcohol, organizarse y trabajar.
82 El día anterior, después de la reunión con los funcionarios y su pareja, Iván pidió permiso para salir y volver en la tarde, pero no volvió.
83 Diario de campo . 28 de m arzo.
84 Diario de campo . 17 de abril.
85 Diario de campo . 02 de abril.
86 Diario de campo . 20 de m arzo.
87 Diario de campo . 11 de abril.
88 Diario de campo . 23 de mayo.
89 También hubo escenas de agresión corporal en talleres y otros contextos formales, pero eran menos comunes que los ocurridos en momentos de ocio e informales.
90 Diario de campo . 29 de abril.
91 Pedro también tuvo un período de crisis con síntomas psicóticos relacionado al consumo de cocaína y otras drogas, y tampoco se le podía diagnosticar algún cuadro psicopatológico con precisión.
92 Diario de campo. 17 de mayo.
93 Este es uno de los usuarios que quedaron sin hogar tras el proyecto fallido de instalación de una residencia protegida en Casablanca.
94 Diario de campo. 11 de mayo.
95 Diario de campo . 14 de junio .
96 Diario de campo . 07 de abril.
97 Las burlas se encuentran en el límite entre las “agresiones” y las “bromas o acciones humorísticas”, pues al contrario del carácter ambivalente de estas últimas, que les otorga la posibilidad de ser enunciadas y pasar prácticamente inadvertidas, las burlas tienen una clara connotación agresiva.
98 Tales como fumar en el baño o mendigar por cigarrillos y alimentos cuando los funcionarios no los ven.
99 Diario de campo . 28 de m arzo.
100 Diario de campo . 03 de mayo.
101 Ver punto 5 en este capítulo.
102 Diario de campo . 14 de mayo.
103 Este concepto se define en el punto 3 del capítulo III.
104 La discriminación-estigmatización es una acción que se concreta tanto en los insultos como en otras formas de agresión simbólica -como las burlas- realizadas por los usuarios de la U.M.E., entre las cuales incluyo: a) por tipo o gravedad del trastorno mental, b) por nivel cognitivo e intelectual inferior, c) por la expresión de conductas exóticas, insólitas o molestosas, d) por estética corporal (belleza-fealdad), e) por identidad sexual y prácticas sexuales, f) por el V.I.H. u otras afecciones contagiosas.
105 Diario de campo . 09 de abril.
106 Diario de campo . 02 de abril.
107 Éstos últimos les indican a los usuarios de que vuelvan a sus unidades y los acompañan, o bien que avisarán a las instancias correspondientes para que los capturen.
108 Ver Fig. 7 en Ilustraciones. Los restantes límites del recinto donde se emplaza el Hospital del Salvador - este y sur- dan acceso a dependencias de la Universidad de Playa Ancha, espacios que los usuarios no accedían en el contexto de sus fugas, al menos así consta en los datos que manejo.
109 Diario de campo . 11 de mayo.
110 Ver punto 3 del capítulo I.
111 Diario de campo . 17 de abril.
112 Diario de campo . 10 de abril.
113 Diario de campo . 14 de mayo.
114 Diario de campo . 17 de abril.
115 La mentira es una acción en que se expresa un mensaje falso o contradictorio con los hechos reales, no obstante, hay que considerar como elementos distintos de la mentira la dimensión alucinatoria y delirante de l o s relatos d e ciert o s u s u arios.
116 Diario de campo. 15 de mayo.
117 La reciprocidad “es un principio para organizar una economía, en el cual los intercambios se producen entre personas (más o menos) iguales, tienen una fuerte tendencia a equilibrarse en el largo plazo, ambas partes son libres de retirarse del patrón de intercambio y donde no se involucran el dinero y el precio.” (Barfield, 2000: 434-435)
118 Rito de ciertas tribus del noroeste americano caracterizado por un código muy estricto de intercambios económicos que implican la obligación de dar, recibir y devolver.
119 Otros objetos son menos apreciados pero no dejan de pertenecer a la categoría de elementos que contribuyen al desarrollo de relaciones interpersonales entre los usuarios, y entre ellos y los funcionarios.
120 Dineros de asistencia fiscales que son administrados por el asistente social, quien asigna una parte de estos a la compra de objetos de necesidad básica del usuario o para su entrega directa pero parcial.
121 En otras unidades era distinto, porque se les instaba a los usuarios a participar de labores productivas
(como jardinear, construir muebles y otros objetos, preparar alimentos, etc.), aunque no reciban un dinero por este concepto. Sin embargo, los funcionarios de la U.M.E. tenían la idea de desarrollar actividades donde los usuarios desplieguen y potencien sus capacidades, persiguiendo una rehabilitación integral del sujeto.
122 Para ver con mayor detalle la dimensión médica relativa a los cigarrillos, ver punto 10 de este capítulo.
123 Ver punto 9 de este capítulo .
124 Esta se entrega los días viernes en la tarde, coordinado por el asistente social, y está sujeta a una serie de condiciones, tales como el comportamiento que haya tenido el usuario durante la semana, entre otras.
125 Como señalaba anteriormente los usuarios no generaban recursos propios, sino que la mayoría de las veces se beneficiaban de dineros familiares y/o pensiones asistenciales.
126 Diario de campo. 08 de mayo.
127 Diario de campo . 07 de abril.
128 Los objetos más valorados en el contexto de la hospitalización: cigarrillos, dinero y comida. En vista de que estos objetos son la mayoría de las veces traídos por las visitas de los usuarios, resultan delicadas las relaciones de los primeros con los segundos.
129 Esta es una práctica bastante generalizada entre los usuarios de salud mental, básicamente de los usuarios con comportamientos más difíciles de manejar.
130 Diario de campo . 01 de mayo.
131 Diario de campo . 14 de junio .
132 Este grupo lo definí como una cofradía o grupalidad de varones, que tienen en común los siguientes antecedentes: ninguno es esquizofrénico (al menos uno fue declarado como tal dos meses después de mi trabajo de campo -Diego-, cuando el grupo ya no existía), tienen una actitud más activa que los otros usuarios, además, todos poseen algún grado de adicción a sustancias psicotrópicas, y precisamente el consumo de estas provocó sus respectivos períodos de crisis, que los llevaría a internarse en el hospital.
133 Diario de campo. 03 de abril.
134 Diario de campo . 06 de junio .
135 Diario de campo . 07 de junio .
136 Diario de campo . 30 de marzo.
137 Diario de campo . 29 de abril.
138 Diario de campo . 09 de abril.
139 Diario de campo . 15 de mayo.
140 También llamados “trastornos del movimiento”, entre los que se cuentan el síndrome parkinsoniano y coreico, y la semiología de los temblores, mioclonías, espasmos y tics.
141 Lo que se caracteriza en otros términos como “síndrome extrapiramidal inducido por neurolépticos”.
142 Para profundizar en esta última idea ver: “Sí n t o m as e x tra p ira m i d ales en p acie n tes esq u izofré n ic o s n un ca trata do s con n e u r o lé p tic o s” http://www.psiquiatria.com/articulos/psicosis/esquizofrenia/comorbilidad/8354/
143 Diario de campo . 03 de mayo.
144 Importante recordar que hubo un cambio en esta práctica, pues desde junio se comenzó a aplicar una nueva política: ya no habrían horas de cigarro, sino que a cualquier hora se podrá salir a los patios, además, desde ese momento bajo ningún pretexto se permitiría salir a fumar durante la realización de un taller. Lo anterior implica que la responsabilidad del control de cuántos cigarros se fuman los usuarios se releva a ellos mismos.
145 De las mujeres: Pamela, Lorena, Consuelo y Gloria; y de los hombres: Cristóbal, Pedro y Francisco.
146 Diario de campo . 29 de marzo.
147 Los espacios y momentos constituyen en conjunto los lugares institucionales de la U.M.E., en el sentido que estos últimos corresponden no sólo a espacios físicos sino también a vínculos interpersonales y significaciones de diversos tipos que desarrollan los sujetos y grupos sociales, “el lugar se debe percibir en cuanto relación, como una amalgama de hecho y valor, que comprende tanto la objetividad del mapa como la subjetividad de la experiencia.” (Ley, 1977: 509)
148 También podría utilizarse el calificativo “negativo”, sin embargo, su omisión responde a la necesidad de no confundir la acepción valórica y la clínica de este concepto: los síntomas negativos corresponden a las conductas de usuarios caracterizadas por el aislamiento social, pérdida de vitalidad, embotamiento afectivo, pobreza de pensamiento, etc.
149 Ver capítulo I, punto 3.
150 La cura (total) del trastorno mental es virtualmente imposible.
151 Sexualidad que está “[…] descentrada, liberada de las necesidades de la reproducción” (Giddens, 1998: 1 2 )
152 La pura relación “se refiere a una situación en la que una relación social se establece por iniciativa propia, asumiendo lo que se puede derivar para cada persona de una asociación sostenida con otra y que se prosigue sólo en la medida en que se juzga por ambas partes que esta asociación produce la suficiente satisfacción para cada individuo.” (Giddens, 1998: 60)
153 Traducción del siguiente texto original: “The body is more than just an object to be decorated and enhanced. It is more than a physiologic organism functioning according to a prescribed genetic code. It is more than a container of the self. It is more than a mediator between the self and the world. It is, as Merleau Ponty (1962) states, the embodiment of who we are. The self becomes what it is through body. The body is the self’s representative in the world.”
154 La “anatomopolítica del cuerpo humano” es un biopoder basado en un conjunto de procedimientos disciplinarios ejercidos sobre el cuerpo (los cuerpos) con el fin de obtener cuerpos-máquinas productivas para la sociedad capitalista que comenzaba a consolidarse (siglo XVII) En el otro polo, se encuentra otro biopoder surgido de forma posterior (siglo XVIII), que el mismo autor denomina una “biopolítica de las poblaciones”, centrada en el control de las variables biológicas de los grupos humanos (nacimientos, mortalidad, nivel de salud, duración de la vida, etc.) (Foucault, 1995: 168-169)
155 Para leer sobre agresiones de funcionarios a usuarios, ver punto 2 del capítulo IV.
Buscar en esta seccion :